KAISER PERMANENTE ໂຄງການການຄຸ້ມຄອງການນໍາໃຊ້ແລະການຄຸ້ມຄອງຊັບພະຍາກອນ
ຂໍ້ມູນຈໍາເພາະ:
- ໂຄງການການຄຸ້ມຄອງການນໍາໃຊ້ແລະການຄຸ້ມຄອງຊັບພະຍາກອນ
- ການປະຕິບັດຕາມລະຫັດສຸຂະພາບ ແລະຄວາມປອດໄພຂອງຄາລິຟໍເນຍ (H&SC)/Knox-Keene Health Care Act Plan Act
- ການປະຕິບັດຕາມແຜນການດູແລທີ່ມີການຄຸ້ມຄອງການຮັບຮອງ NCQA, CMS, DMHC, ແລະມາດຕະຖານ DHCS
- ການເກັບກໍາຂໍ້ມູນສໍາລັບການປະຕິບັດຕາມກົດລະບຽບຂອງລັດແລະລັດຖະບານກາງ
- ການສໍາຫຼວດຄວາມພໍໃຈຂອງສະມາຊິກປົກກະຕິແລະຜູ້ປະຕິບັດ
ຄໍາແນະນໍາການນໍາໃຊ້ຜະລິດຕະພັນ
- ການຄຸ້ມຄອງການນໍາໃຊ້ແລະການຄຸ້ມຄອງຊັບພະຍາກອນຫຼາຍກວ່າview:
ໂຄງການການຄຸ້ມຄອງການນໍາໃຊ້ (UM) ແລະການຄຸ້ມຄອງຊັບພະຍາກອນ (RM) ຮັບປະກັນການປະຕິບັດຕາມຂໍ້ກໍານົດຂອງກົດຫມາຍແລະມາດຕະຖານການຮັບຮອງ. ການລວບລວມຂໍ້ມູນແລະການສໍາຫຼວດຊ່ວຍກໍານົດພື້ນທີ່ສໍາລັບການປັບປຸງການດູແລ. - ຄວາມເໝາະສົມທາງການແພດ:
ການອະນຸຍາດກ່ອນແມ່ນຕ້ອງການສໍາລັບການບໍລິການສະເພາະໃດຫນຶ່ງຍົກເວັ້ນໃນກໍລະນີສຸກເສີນ. – ແພດແຜນໃຫ້ການດູແລປະເພດຕ່າງໆ, ລວມທັງການດູແລພິເສດ. – ອາດມີການສົ່ງຕໍ່ພາຍນອກເມື່ອການບໍລິການທີ່ຈໍາເປັນບໍ່ມີຢູ່ໃນແຜນ. - ການອະນຸຍາດການບໍລິການ:
ການອະນຸຍາດກ່ອນແມ່ນຈໍາເປັນສໍາລັບການບໍລິການຄົນເຈັບໃນແລະຄົນເຈັບນອກທີ່ຄຸ້ມຄອງໂດຍແຜນສະມາຊິກ. – ຜູ້ໃຫ້ບໍລິການຕ້ອງໃຫ້ບໍລິການທີ່ໄດ້ຮັບອະນຸຍາດກ່ອນວັນໝົດອາຍຸທີ່ກ່າວໄວ້ໃນການສື່ສານ.
FAQ:
- ຖາມ: ເວລາໃດທີ່ຕ້ອງການການອະນຸຍາດກ່ອນ?
A: ການອະນຸຍາດກ່ອນແມ່ນຕ້ອງການສໍາລັບການບໍລິການດ້ານສຸຂະພາບບາງຢ່າງຍົກເວັ້ນໃນກໍລະນີສຸກເສີນ. - ຖາມ: ຂ້ອຍສາມາດກວດສອບສະຖານະການອະນຸຍາດໄດ້ແນວໃດ?
A: ຕິດຕໍ່ MSCC ສໍາລັບການຊ່ວຍເຫຼືອກ່ຽວກັບບັນຫາການບໍລິຫານແລະຄົນເຈັບຫຼືໂທຫາຈໍານວນທີ່ລະບຸໄວ້ໃນແບບຟອມການອະນຸຍາດສໍາລັບຄໍາຖາມອ້າງອີງ.
ເກີນview
ເກີນview ໂຄງການຄຸ້ມຄອງການນຳໃຊ້ ແລະ ຄຸ້ມຄອງຊັບພະຍາກອນ
KFHP, KFH, ແລະ TPMG ແບ່ງປັນຄວາມຮັບຜິດຊອບສໍາລັບການຄຸ້ມຄອງການນໍາໃຊ້ (UM) ແລະການຄຸ້ມຄອງຊັບພະຍາກອນ (RM). KFHP, KFH, ແລະ TPMG ເຮັດວຽກຮ່ວມກັນເພື່ອສະຫນອງແລະປະສານງານ RM ໂດຍຜ່ານການຕິດຕາມ, ການວິເຄາະ, ແລະ retrospective.view ຂອງການນໍາໃຊ້ຊັບພະຍາກອນສໍາລັບການບໍລິການຄົນເຈັບນອກແລະຄົນເຈັບໃນເຕັມທີ່ສົ່ງໃຫ້ສະມາຊິກຂອງພວກເຮົາໂດຍແພດ, ໂຮງຫມໍ, ແລະແພດຫມໍແລະຜູ້ໃຫ້ບໍລິການອື່ນໆ. RM ບໍ່ມີຜົນກະທົບຕໍ່ການອະນຸຍາດການບໍລິການ. ຢ່າງໃດກໍຕາມ, KP ຈະລວມເອົາການນໍາໃຊ້ການບໍລິການທີ່ສະແດງໂດຍຜູ້ໃຫ້ບໍລິການເຂົ້າໄປໃນຊຸດຂໍ້ມູນທີ່ພວກເຮົາສຶກສາຜ່ານ RM.
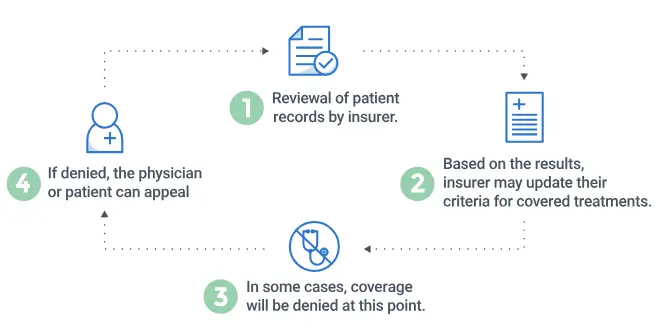
UM ແມ່ນຂະບວນການທີ່ໃຊ້ໂດຍ KP ສໍາລັບຈໍານວນການບໍລິການການດູແລສຸຂະພາບທີ່ຮ້ອງຂໍໂດຍຜູ້ໃຫ້ບໍລິການປິ່ນປົວເພື່ອກໍານົດວ່າການບໍລິການທີ່ຮ້ອງຂໍນັ້ນຖືກຊີ້ບອກທາງການແພດແລະເຫມາະສົມຫຼືບໍ່. ຖ້າການບໍລິການທີ່ຮ້ອງຂໍໄດ້ຖືກຊີ້ບອກທາງການແພດແລະເຫມາະສົມ, ການບໍລິການໄດ້ຖືກອະນຸຍາດແລະສະມາຊິກຈະໄດ້ຮັບການບໍລິການໃນສະຖານທີ່ທີ່ເຫມາະສົມທາງດ້ານຄລີນິກທີ່ສອດຄ່ອງກັບເງື່ອນໄຂຂອງການຄຸ້ມຄອງສຸຂະພາບຂອງສະມາຊິກ. UM, ກິດຈະກໍາແລະຫນ້າທີ່ປະກອບມີຄວາມສົດໃສດ້ານ (ກ່ອນທີ່ຈະອະນຸຍາດ), retrospective (ການຮຽກຮ້ອງຄືນໃຫມ່.view), ຫຼື concurrent review (ໃນຂະນະທີ່ສະມາຊິກໄດ້ຮັບການດູແລ) ຂອງການບໍລິການດູແລສຸຂະພາບ. ການຕັດສິນໃຈອະນຸມັດ, ແກ້ໄຂ, ຊັກຊ້າ, ຫຼືປະຕິເສດການຮ້ອງຂໍແມ່ນອີງໃສ່ຄວາມເໝາະສົມ ແລະ ການຊີ້ບອກທັງໝົດ. ການກໍານົດວ່າການບໍລິການໃດຫນຶ່ງຖືກຊີ້ບອກທາງການແພດແລະເຫມາະສົມແມ່ນອີງໃສ່ເງື່ອນໄຂທີ່ພັດທະນາດ້ວຍການເຂົ້າຮ່ວມຂອງແພດຫມໍທີ່ປະຕິບັດຢ່າງຫ້າວຫັນ. ມາດຖານແມ່ນສອດຄ່ອງກັບຫຼັກການທາງດ້ານຄລີນິກທີ່ດີແລະຂະບວນການ Reviewed ແລະອະນຸມັດປະຈໍາປີແລະປັບປຸງຕາມຄວາມຕ້ອງການ.
ການນໍາໃຊ້ KP review ໂຄງການ ແລະຂະບວນການປະຕິບັດຕາມຂໍ້ກໍານົດກົດໝາຍທີ່ມີຢູ່ໃນລະຫັດສຸຂະພາບ ແລະຄວາມປອດໄພຂອງຄາລິຟໍເນຍ (H&SC)/Knox-Keene Health Care Plan Act. ນອກຈາກນັ້ນ, ຂະບວນການ UM ຍັງປະຕິບັດຕາມແຜນການດູແລທີ່ມີການຄຸ້ມຄອງການຮັບຮອງ NCQA, CMS, DMHC, ແລະມາດຕະຖານ DHCS.
ການເກັບກຳຂໍ້ມູນ ແລະ ການສຳຫຼວດ
- KP ເກັບກໍາຂໍ້ມູນ UM ເພື່ອປະຕິບັດຕາມກົດລະບຽບຂອງລັດແລະລັດຖະບານກາງແລະຂໍ້ກໍານົດການຮັບຮອງ. ການປະເມີນຜົນຂອງຂໍ້ມູນ UM ກໍານົດພື້ນທີ່ສໍາລັບການປັບປຸງການດູແລຄົນເຈັບໃນແລະນອກ.
- KP ດໍາເນີນການສໍາຫຼວດຄວາມພໍໃຈຂອງສະມາຊິກແລະຜູ້ປະຕິບັດເປັນປະຈໍາເພື່ອກໍານົດຮູບແບບ, ແນວໂນ້ມ, ແລະໂອກາດສໍາລັບການປັບປຸງການປະຕິບັດທີ່ກ່ຽວຂ້ອງກັບຂະບວນການ UM.
- ພະນັກງານ UM ຍັງຕິດຕາມ ແລະເກັບກຳຂໍ້ມູນກ່ຽວກັບຄວາມເໝາະສົມ ແລະ ການຊີ້ບອກຂອງການບໍລິການດູແລສຸຂະພາບ ແລະ ການຕັດສິນໃຈກ່ຽວກັບການຄຸ້ມຄອງຜົນປະໂຫຍດ. ຜູ້ຊ່ຽວຊານດ້ານການດູແລສຸຂະພາບທີ່ມີໃບອະນຸຍາດທີ່ເຫມາະສົມເບິ່ງແຍງຂະບວນການ UM ແລະ RM ທັງຫມົດ.
ຄວາມເໝາະສົມທາງການແພດ
- ໃນການຕັດສິນໃຈ UM, KP ອີງໃສ່ເງື່ອນໄຂທີ່ເປັນລາຍລັກອັກສອນຂອງຄວາມເຫມາະສົມແລະການຊີ້ບອກທີ່ພັດທະນາໂດຍການຮ່ວມມືກັບແພດປະຕິບັດ. ມາດຖານແມ່ນອີງໃສ່ຫຼັກຖານທາງດ້ານຄລີນິກທີ່ດີ ແລະຖືກສ້າງຂື້ນໂດຍນະໂຍບາຍທີ່ກຳນົດໄວ້ ແລະປະຕິບັດຕາມຂໍ້ກຳນົດຂອງກົດໝາຍ. ພຽງແຕ່ຜູ້ຊ່ຽວຊານດ້ານການດູແລສຸຂະພາບທີ່ມີໃບອະນຸຍາດທີ່ເຫມາະສົມເຮັດການຕັດສິນໃຈ UM ທີ່ຈະປະຕິເສດ, ຊັກຊ້າ, ຫຼືປັບປຸງການບໍລິການທີ່ຮ້ອງຂໍຈາກຜູ້ໃຫ້ບໍລິການ. ການຕັດສິນໃຈຂອງ UM ທັງຫມົດແມ່ນໄດ້ຖືກສື່ສານເປັນລາຍລັກອັກສອນໄປຫາຫມໍທີ່ຮ້ອງຂໍ. ແຕ່ລະແຈ້ງການປະຕິເສດ UM ປະກອບມີຄໍາອະທິບາຍທາງດ້ານຄລີນິກກ່ຽວກັບເຫດຜົນຂອງການຕັດສິນໃຈແລະເງື່ອນໄຂຫຼືຄໍາແນະນໍາທີ່ໃຊ້ເພື່ອກໍານົດຄວາມເຫມາະສົມແລະການຊີ້ບອກຂອງການດູແລຫຼືການບໍລິການ. ການຕັດສິນໃຈ UM ແມ່ນບໍ່ເຄີຍອີງໃສ່ການຈູງໃຈທາງດ້ານການເງິນຫຼືການໃຫ້ລາງວັນ reviewໃນແພດ UM.
- ແພດແຜນກໍານົດເປັນ UM reviewers ອາດຈະເປັນຜູ້ນໍາແພດສໍາລັບການບໍລິການສົ່ງຕໍ່ພາຍນອກ, ຜູ້ຊ່ຽວຊານດ້ານການແພດແລະຜູ້ຊ່ຽວຊານ (ເຊັ່ນ: DME), ແລະ / ຫຼືສະມາຊິກຂອງຄະນະແພດພິເສດຫຼືຄະນະກໍາມະການ (ເຊັ່ນ: ການປ່ຽນອະໄວຍະວະ, ບໍລິການ Autism). ແພດເຫຼົ່ານີ້ມີໃບອະນຸຍາດໃນປະຈຸບັນ, ບໍ່ຈໍາກັດໃນການປະຕິບັດຢາໃນຄາລິຟໍເນຍແລະມີການສຶກສາ, ການຝຶກອົບຮົມ, ແລະປະສົບການທາງດ້ານການຊ່ວຍທີ່ເຫມາະສົມທີ່ກ່ຽວຂ້ອງກັບການບໍລິການດູແລສຸຂະພາບທີ່ຮ້ອງຂໍ. ເມື່ອມີຄວາມຈໍາເປັນ, ການປຶກສາຫາລືກັບແພດຫມໍທີ່ໄດ້ຮັບການຮັບຮອງຈາກຄະນະກໍາມະການໃນສາຂາວິຊາສະເພາະທີ່ກ່ຽວຂ້ອງແມ່ນໄດ້ຮັບເພື່ອໃຫ້ຄໍາແນະນໍາກ່ຽວກັບການຕັດສິນໃຈຂອງ UM.
ຂໍ້ມູນທົ່ວໄປ
- ການອະນຸມັດກ່ອນແມ່ນຂະບວນການ UM ທີ່ຕ້ອງການສໍາລັບການບໍລິການດ້ານສຸຂະພາບບາງຢ່າງ. ແນວໃດກໍ່ຕາມ, ບໍ່ມີການອະນຸຍາດກ່ອນແມ່ນຕ້ອງການສໍາລັບສະມາຊິກທີ່ຊອກຫາການດູແລສຸກເສີນ.1
- ແພດແຜນສະເໜີໃຫ້ການປິ່ນປົວເບື້ອງຕົ້ນ, ສຸຂະພາບພຶດຕິກຳ, ການປິ່ນປົວເດັກ, ແລະ OB-GYN ລວມທັງການດູແລພິເສດ. ແນວໃດກໍ່ຕາມ, ແພດແຜນອາດຈະສົ່ງສະມາຊິກໄປຫາຜູ້ໃຫ້ບໍລິການທີ່ບໍ່ແມ່ນແຜນ ເມື່ອສະມາຊິກຕ້ອງການການບໍລິການທີ່ຄຸ້ມຄອງ ແລະ/ຫຼື ການສະໜອງທີ່ບໍ່ມີຢູ່ໃນແຜນ ຫຼື ບໍ່ສາມາດສະໜອງໃຫ້ໄດ້ທັນທີ. ຂະບວນການສົ່ງຕໍ່ພາຍນອກແມ່ນມາຈາກລະດັບສະຖານທີ່ ແລະ ຜູ້ຊ່ວຍແພດໃນຫົວໜ້າ (APICs) ສໍາລັບການບໍລິການພາຍນອກ (ຜູ້ສົ່ງຕໍ່) ຮັບຜິດຊອບໃນການແກ້ໄຂ.viewໃນຄວາມເຫມາະສົມ, ການຊີ້ບອກ, ແລະການມີການບໍລິການສໍາລັບການສົ່ງຕໍ່ໄດ້ຖືກຮ້ອງຂໍ.
- ການຮ້ອງຂໍການສົ່ງຕໍ່ໄປຫາຜູ້ໃຫ້ບໍລິການທີ່ບໍ່ແມ່ນແຜນ (ການອ້າງອີງພາຍນອກ) ແມ່ນຂຶ້ນກັບການອະນຸຍາດກ່ອນໜ້າ ແລະຖືກຄຸ້ມຄອງໃນລະດັບສະຖານທີ່ທ້ອງຖິ່ນ. ເມື່ອການສົ່ງຕໍ່ໄດ້ຖືກສົ່ງ, ມັນແມ່ນ reviewed ໂດຍສະຖານທີ່ແລະ APICs ສໍາລັບການອ້າງອີງພາຍນອກເພື່ອກໍານົດວ່າການບໍລິການມີຢູ່ໃນແຜນການ. ຖ້າບໍ່ແມ່ນ, APIC ຈະຢືນຢັນຄວາມເຫມາະສົມແລະການຊີ້ບອກກັບແພດທີ່ຮ້ອງຂໍຫຼືຜູ້ຊ່ຽວຊານທີ່ຖືກແຕ່ງຕັ້ງໂດຍອີງໃສ່ຄໍາຕັດສິນທາງດ້ານຄລີນິກຂອງພວກເຂົາແລະອະນຸມັດຄໍາຮ້ອງຂໍການສົ່ງຕໍ່ພາຍນອກ. ການອ້າງອີງພາຍນອກສໍາລັບການບໍລິການສະເພາະເຊັ່ນ: DME, ການປູກຖ່າຍອະໄວຍະວະແຂງ ແລະກະດູກ ແລະການປິ່ນປົວທາງດ້ານພຶດຕິກໍາສໍາລັບຄວາມຜິດກະຕິຂອງ autism spectrum ແມ່ນຂຶ້ນກັບການອະນຸຍາດກ່ອນໂດຍໃຊ້ເງື່ອນໄຂ UM ສະເພາະ. ການຮ້ອງຂໍການບໍລິການດ້ານສຸຂະພາບເຫຼົ່ານີ້ແມ່ນ reviewed ສໍາລັບຄວາມເຫມາະສົມແລະການຊີ້ບອກໂດຍຄະນະກໍາມະການພິເສດແລະຜູ້ຊ່ຽວຊານແພດ.
- ເມື່ອ KP ອະນຸມັດການອ້າງອິງສໍາລັບສະມາຊິກ, ຜູ້ໃຫ້ບໍລິການພາຍນອກໄດ້ຮັບການອະນຸຍາດເປັນລາຍລັກອັກສອນສໍາລັບການສື່ສານການດູແລທາງການແພດ, ເຊິ່ງລາຍລະອຽດຊື່ຂອງແພດແຜນອ້າງອີງ, ລະດັບແລະຂອບເຂດຂອງການບໍລິການທີ່ໄດ້ຮັບອະນຸຍາດ, ແລະຈໍານວນການໄປຢ້ຽມຢາມແລະ / ຫຼືໄລຍະເວລາຂອງການປິ່ນປົວ. ສະມາຊິກໄດ້ຮັບຈົດໝາຍທີ່ຊີ້ບອກວ່າການສົ່ງຕໍ່ໄດ້ຮັບການອະນຸມັດໃຫ້ສະມາຊິກເຫັນສະເພາະພາຍນອກຜູ້ໃຫ້ບໍລິການ. ການບໍລິການເພີ່ມເຕີມໃດໆທີ່ເກີນຂອບເຂດຂອງການອະນຸຍາດຈະຕ້ອງມີການອະນຸມັດກ່ອນ. ເພື່ອໄດ້ຮັບການອະນຸມັດສໍາລັບການບໍລິການເພີ່ມເຕີມ, ຜູ້ໃຫ້ບໍລິການພາຍນອກຕ້ອງຕິດຕໍ່ກັບແພດທີ່ອ້າງອີງ.
- ການບໍລິການທີ່ໄດ້ຮັບອະນຸຍາດຈະຕ້ອງຖືກສະແດງກ່ອນທີ່ການອະນຸຍາດຈະໝົດອາຍຸ ຫຼືກ່ອນແຈ້ງການຈາກ KP ວ່າການອະນຸຍາດຖືກຍົກເລີກ. ວັນໝົດອາຍຸແມ່ນບັນທຶກໄວ້ໃນໃບອະນຸຍາດການສື່ສານການດູແລທາງການແພດ ແລະ/ຫຼື ແບບຟອມການສົ່ງຕໍ່ຄົນເຈັບ.
- ສໍາລັບການຊ່ວຍເຫຼືອໃນການແກ້ໄຂບັນຫາການບໍລິຫານແລະຄົນເຈັບ (ຕົວຢ່າງ, ຜົນປະໂຫຍດຂອງສະມາຊິກແລະການມີສິດໄດ້ຮັບ), ກະລຸນາຕິດຕໍ່ MSCC. ສໍາລັບສະຖານະການອະນຸຍາດຫຼືຄໍາຖາມກ່ຽວກັບຂະບວນການສົ່ງຕໍ່, ກະລຸນາໂທຫາເບີສໍາລັບຄໍາຖາມການສົ່ງຕໍ່ທີ່ລະບຸໄວ້ໃນແບບຟອມການອະນຸຍາດ.
1 ສະພາບທາງການແພດສຸກເສີນໝາຍເຖິງ (i) ຕາມທີ່ກຳນົດໄວ້ໃນລະຫັດສຸຂະພາບ ແລະ ຄວາມປອດໄພຂອງລັດຄາລິຟໍເນຍ 1317.1 ສຳລັບສະມາຊິກທີ່ຢູ່ພາຍໃຕ້ກົດໝາຍ Knox-Keene (a) ສະພາບທາງການແພດທີ່ສະແດງຕົວມັນເອງໂດຍອາການສ້ວຍແຫຼມຂອງຄວາມຮຸນແຮງພຽງພໍ (ລວມທັງຄວາມເຈັບປວດຢ່າງຮ້າຍແຮງ) ເຊັ່ນວ່າການຂາດ ການໃຫ້ການດູແລທາງການແພດທັນທີທັນໃດຢ່າງສົມເຫດສົມຜົນອາດຈະເຮັດໃຫ້ສຸຂະພາບຂອງສະມາຊິກຢູ່ໃນອັນຕະລາຍຮ້າຍແຮງ, ຫຼືຄວາມບົກຜ່ອງດ້ານຮ່າງກາຍທີ່ຮ້າຍແຮງ. ຫນ້າທີ່, ຫຼືຄວາມຜິດປົກກະຕິທີ່ຮ້າຍແຮງຂອງອະໄວຍະວະຫຼືສ່ວນໃດຂອງຮ່າງກາຍ; ຫຼື (b) ຄວາມຜິດປົກກະຕິທາງຈິດທີ່ສະແດງອອກໂດຍອາການສ້ວຍແຫຼມຂອງຄວາມຮຸນແຮງພຽງພໍທີ່ມັນເຮັດໃຫ້ສະມາຊິກເປັນອັນຕະລາຍຕໍ່ຕົນເອງຫຼືຜູ້ອື່ນ, ຫຼືບໍ່ສາມາດສະຫນອງ, ຫຼືນໍາໃຊ້, ອາຫານ, ທີ່ພັກອາໄສຫຼືເຄື່ອງນຸ່ງຫົ່ມເນື່ອງຈາກຄວາມຜິດປົກກະຕິທາງຈິດ; ຫຼື (ii) ຕາມທີ່ກຳນົດໄວ້ເປັນຢ່າງອື່ນໂດຍກົດໝາຍທີ່ນຳໃຊ້ (ລວມທັງແຕ່ບໍ່ຈຳກັດຕໍ່ການປິ່ນປົວທາງການແພດສຸກເສີນ ແລະ ກົດໝາຍວ່າດ້ວຍແຮງງານທີ່ມີການເຄື່ອນໄຫວ (EMTALA) ໃນ 42 United States Code 1395dd ແລະກົດລະບຽບການຈັດຕັ້ງປະຕິບັດຂອງມັນ)
ການອະນຸຍາດກ່ອນແມ່ນຕ້ອງການເປັນເງື່ອນໄຂຂອງການຈ່າຍເງິນສໍາລັບການບໍລິການຄົນເຈັບໃນແລະຄົນເຈັບນອກ (ບໍ່ລວມການບໍລິການສຸກເສີນ) ທີ່ຖືກຄຸ້ມຄອງໂດຍແຜນຜົນປະໂຫຍດຂອງສະມາຊິກ. ໃນກໍລະນີທີ່ມີການບໍລິການເພີ່ມເຕີມໃຫ້ກັບສະມາຊິກໂດຍບໍ່ໄດ້ຮັບອະນຸຍາດລ່ວງໜ້າ (ນອກເໜືອໄປຈາກການປິ່ນປົວແບບສືບສວນ ຫຼືການທົດລອງ ຫຼືການບໍລິການອື່ນໆທີ່ບໍ່ມີການປົກຄຸມ), ຜູ້ໃຫ້ບໍລິການຈະຖືກຈ່າຍໃຫ້ກັບການໃຫ້ບໍລິການດັ່ງກ່າວຢູ່ໃນໂຮງໝໍປິ່ນປົວສ້ວຍແຫຼມທີ່ມີໃບອະນຸຍາດ ຖ້າການບໍລິການກ່ຽວຂ້ອງກັນ. ຕໍ່ກັບການບໍລິການທີ່ໄດ້ຮັບອະນຸຍາດໃນເມື່ອກ່ອນ ແລະເມື່ອເງື່ອນໄຂທັງໝົດຕໍ່ໄປນີ້ແມ່ນບັນລຸໄດ້:
- ການບໍລິການແມ່ນມີຄວາມຈໍາເປັນທາງດ້ານການປິ່ນປົວໃນເວລາທີ່ເຂົາເຈົ້າໄດ້ຮັບການສະຫນອງ;
- ການບໍລິການໄດ້ຖືກສະຫນອງໃຫ້ຫຼັງຈາກເວລາເຮັດວຽກປົກກະຕິຂອງ KP; ແລະ
- ລະບົບທີ່ສະໜອງໃຫ້ຕົວແທນຂອງ KP ຫຼືວິທີການຕິດຕໍ່ທາງເລືອກອື່ນຜ່ານລະບົບອີເລັກໂທຣນິກ, ລວມທັງຂໍ້ຄວາມສຽງ ຫຼືຈົດໝາຍອີເລັກໂທຣນິກ, ບໍ່ສາມາດໃຊ້ໄດ້. ຕົວຢ່າງample, KP ບໍ່ສາມາດ / ບໍ່ຕອບສະຫນອງຕໍ່ການຮ້ອງຂໍການອະນຸຍາດພາຍໃນ 30 ນາທີຫຼັງຈາກການຮ້ອງຂໍໄດ້ຖືກເຮັດ.
ໝາຍເຫດ: ການອະນຸຍາດຈາກ KP ແມ່ນຕ້ອງການເຖິງແມ່ນວ່າ KP ເປັນຜູ້ຈ່າຍເງິນຮອງ.
ການເຂົ້າໂຮງ ໝໍ ນອກເຫນືອຈາກການບໍລິການສຸກເສີນ
ແພດແຜນອາດຈະສົ່ງສະມາຊິກໄປໂຮງໝໍເພື່ອເຂົ້າໂຮງໝໍໂດຍບໍ່ມີການ UM review. ພະນັກງານ RM ດໍາເນີນການເລີ່ມຕົ້ນໃຫມ່view ພາຍໃນ 24 ຊົ່ວໂມງຫຼັງການເຂົ້າໂຮງໝໍໂດຍໃຊ້ເງື່ອນໄຂການເຂົ້າໂຮງໝໍເພື່ອຢືນຢັນລະດັບການດູແລທີ່ເຫມາະສົມ ແລະການບໍລິການ. KP Referral Patient Care Coordinator Case Managers (PCC-CMs) ຮັບຜິດຊອບໃນການແຈ້ງໃຫ້ແພດປິ່ນປົວຂອງ Review ຜົນໄດ້ຮັບ.
ການເຂົ້າຮຽນໃນສະຖານພະຍາບານທີ່ມີທັກສະ (SNF)
- ຖ້າລະດັບການດູແລແມ່ນບັນຫາຫຼືການບໍລິການອື່ນໆຕອບສະຫນອງຄວາມຕ້ອງການທາງດ້ານຄລີນິກຂອງສະມາຊິກໄດ້ດີກວ່າ, PCC-CM ຈະແຈ້ງໃຫ້ແພດສັ່ງ / ປິ່ນປົວເພື່ອປຶກສາຫາລືກ່ຽວກັບແຜນການການປິ່ນປົວທາງເລືອກ, ລວມທັງການເຂົ້າໄປຫາ SNF.
- ແພດແຜນອາດຈະສົ່ງສະມາຊິກສໍາລັບລະດັບການດູແລທີ່ມີຄວາມຊໍານິຊໍານານຢູ່ໃນ SNF. ການອະນຸຍາດການບໍລິການແມ່ນຄຸ້ມຄອງໂດຍ PCC-CM ແລະປະກອບມີລາຍລະອຽດຂອງການປິ່ນປົວສະເພາະ, ທີ່ໄດ້ຮັບການອະນຸມັດ ແລະການບໍລິການພະຍາບານທີ່ມີຄວາມຊໍານິຊໍານານທາງດ້ານການປິ່ນປົວອື່ນໆຕາມຄໍາແນະນໍາຂອງ Medicare.
- ການອະນຸຍາດການດູແລທີ່ມີຄວາມຊໍານິຊໍານານໃນເບື້ອງຕົ້ນແມ່ນອີງໃສ່ຄວາມຕ້ອງການທາງການແພດຂອງສະມາຊິກໃນເວລາເຂົ້າຮຽນ, ຜົນປະໂຫຍດຂອງສະມາຊິກ, ແລະສະຖານະພາບການມີສິດໄດ້ຮັບ. ສະມາຊິກໄດ້ຮັບແຈ້ງຈາກ PCC-CM ກ່ຽວກັບໄລຍະເວລາທີ່ເຂົາເຈົ້າໄດ້ຮັບອະນຸຍາດ ແລະຄາດວ່າຈະມີເວລາພັກເຊົາເທົ່າໃດ. ສະພາບທາງດ້ານຄລີນິກຂອງສະມາຊິກ ແລະ ການປະເມີນແພດຈະແຈ້ງໃຫ້ຊາບເຖິງການກໍານົດຂັ້ນສຸດທ້າຍໃນລະຫວ່າງການເບິ່ງແຍງສະມາຊິກຢູ່ໃນ SNF.
- SNF ອາດຈະຮ້ອງຂໍການຂະຫຍາຍການອະນຸຍາດສໍາລັບການພັກເຊົາຢ່າງຕໍ່ເນື່ອງ. ການຮ້ອງຂໍນີ້ຖືກສົ່ງໄປຫາຜູ້ປະສານງານການດູແລ SNF. ຄໍາຮ້ອງສະຫມັກນີ້ແມ່ນ reviewed ສໍາລັບຄວາມເຫມາະສົມແລະການຊີ້ບອກແລະອາດຈະຖືກປະຕິເສດເມື່ອຄົນເຈັບບໍ່ຕອບສະຫນອງເງື່ອນໄຂການບໍລິການທີ່ມີຄວາມຊໍານິຊໍານານຕາມຄໍາແນະນໍາຂອງ Medicare. ຜູ້ປະສານງານການດູແລ SNF ດໍາເນີນການທາງໂທລະສັບ ຫຼືຢູ່ບ່ອນ reviews ຢ່າງຫນ້ອຍປະຈໍາອາທິດເພື່ອປະເມີນສະຖານະພາບທາງດ້ານຄລີນິກຂອງສະມາຊິກ, ແລະລະດັບຄວາມຕ້ອງການການດູແລ, ແລະເພື່ອກໍານົດວ່າການສືບຕໍ່ການອະນຸຍາດແມ່ນເຫມາະສົມ. ອີງຕາມຄວາມຕ້ອງການການດູແລທີ່ມີຄວາມຊໍານິຊໍານານຂອງສະມາຊິກແລະການມີສິດໄດ້ຮັບຜົນປະໂຫຍດ, ຫຼາຍມື້ SNF ອາດຈະໄດ້ຮັບການອະນຸມັດ. ຖ້າມື້ເພີ່ມເຕີມໄດ້ຮັບອະນຸຍາດ, SNF ຈະໄດ້ຮັບການອະນຸຍາດເປັນລາຍລັກອັກສອນຈາກ KP.
ການບໍລິການອື່ນໆທີ່ກ່ຽວຂ້ອງກັບການພັກເຊົາ SNF ແມ່ນໄດ້ຮັບອະນຸຍາດເມື່ອແພດແຜນຂອງສະມາຊິກ ຫຼື ຜູ້ຊ່ຽວຊານທີ່ກຳນົດໂດຍ KP ຄົນອື່ນໆສັ່ງໃຫ້ການບໍລິການດັ່ງກ່າວຢ່າງຈະແຈ້ງ. ການບໍລິການເຫຼົ່ານີ້ອາດຈະປະກອບມີ, ແຕ່ບໍ່ຈໍາກັດພຽງແຕ່ລາຍການຕໍ່ໄປນີ້:
- ການບໍລິການຫ້ອງທົດລອງ ແລະລັງສີ
- ອຸປະກອນພິເສດ ຫຼື DME
- ການຂົນສົ່ງຄົນເຈັບ (ເມື່ອສະມາຊິກບັນລຸເງື່ອນໄຂ)
ໝາຍເລກການອະນຸຍາດແມ່ນຕ້ອງການສໍາລັບການຈ່າຍເງິນ
- KP ຮຽກຮ້ອງໃຫ້ຕົວເລກການອະນຸຍາດຖືກລວມຢູ່ໃນການຮຽກຮ້ອງທັງຫມົດທີ່ສົ່ງໂດຍ SNFs ບໍ່ພຽງແຕ່ແຕ່ຜູ້ໃຫ້ບໍລິການເສີມທັງຫມົດທີ່ໃຫ້ບໍລິການສະມາຊິກ KP (ຕົວຢ່າງ, ຜູ້ຂາຍ radiology ມືຖື).
- ໝາຍເລກການອະນຸຍາດເຫຼົ່ານີ້ຕ້ອງຖືກສະໜອງໃຫ້ໂດຍ SNF ໃຫ້ກັບຜູ້ໃຫ້ບໍລິການດ້ານການສົ່ງຂໍ້ມູນ, ໂດຍສະເພາະໃນເວລາໃຫ້ບໍລິການ. ເນື່ອງຈາກວ່າຕົວເລກການອະນຸຍາດອາດຈະປ່ຽນແປງ, ໝາຍເລກການອະນຸຍາດທີ່ລາຍງານຢູ່ໃນການຮຽກຮ້ອງຕ້ອງໃຊ້ໄດ້ກັບວັນທີທີ່ໃຫ້ບໍລິການ. ກະລຸນາຮັບຊາບວ່າໝາຍເລກການອະນຸຍາດທີ່ຖືກຕ້ອງສຳລັບຜູ້ໃຫ້ບໍລິການເສີມອາດບໍ່ແມ່ນການອະນຸຍາດຫຼ້າສຸດທີ່ອອກໃຫ້ SNF.
- ມັນເປັນຄວາມຮັບຜິດຊອບຂອງ SNF ທີ່ຈະສະຫນອງຈໍານວນການອະນຸຍາດທີ່ຖືກຕ້ອງກັບຜູ້ໃຫ້ບໍລິການເພີ່ມເຕີມທັງຫມົດໃນເວລາທີ່ໃຫ້ບໍລິການ. ຖ້າບຸກຄະລາກອນ SNF ບໍ່ແນ່ໃຈກ່ຽວກັບໝາຍເລກການອະນຸຍາດທີ່ຖືກຕ້ອງ, ກະລຸນາຕິດຕໍ່ຜູ້ປະສານງານ SNF Care ຂອງ KP ເພື່ອຢືນຢັນ.
ການບໍລິການສຸຂະພາບບ້ານ/ໂຮງໝໍ
ການບໍລິການດ້ານສຸຂະພາບ ແລະໂຮງໝໍບ້ານຕ້ອງການການອະນຸຍາດກ່ອນໜ້ານີ້ຈາກ KP. ທັງການບໍລິການສຸຂະພາບເຮືອນ ແລະໂຮງໝໍໂຮງໝໍຕ້ອງກົງກັບເງື່ອນໄຂຕໍ່ໄປນີ້ເພື່ອໄດ້ຮັບການອະນຸມັດ:
- ແພດແຜນຕ້ອງສັ່ງ ແລະ ຊີ້ທິດທາງການຮ້ອງຂໍການບໍລິການສຸຂະພາບ ແລະ ໂຮງໝໍໂຮງໝໍ
- ຄົນເຈັບແມ່ນສະມາຊິກທີ່ມີສິດໄດ້ຮັບ
- ການບໍລິການແມ່ນສະໜອງໃຫ້ໂດຍຂໍ້ແນະນຳຜົນປະໂຫຍດ
- ຄົນເຈັບຕ້ອງການການດູແລຢູ່ໃນສະຖານທີ່ຂອງຄົນເຈັບ. ສະຖານທີ່ໃດທີ່ຄົນເຈັບໃຊ້ເປັນເຮືອນແມ່ນຖືວ່າເປັນບ່ອນຢູ່ຂອງຄົນເຈັບ
- ສະພາບແວດລ້ອມໃນບ້ານແມ່ນສະຖານທີ່ທີ່ປອດໄພ ແລະ ເໝາະສົມເພື່ອຕອບສະໜອງຄວາມຕ້ອງການຂອງຄົນເຈັບ ແລະ ສະໜອງການບໍລິການດ້ານສຸຂະພາບ ຫຼື ໂຮງໝໍ
- ມີຄວາມຄາດຫວັງທີ່ສົມເຫດສົມຜົນວ່າຄວາມຕ້ອງການທາງດ້ານຄລີນິກຂອງຄົນເຈັບສາມາດຕອບສະຫນອງໄດ້ໂດຍຜູ້ໃຫ້ບໍລິການ
ເງື່ອນໄຂສະເພາະດ້ານສຸຂະພາບບ້ານ
ຕ້ອງມີການອະນຸຍາດລ່ວງໜ້າສຳລັບການບໍລິການດູແລສຸຂະພາບໃນບ້ານ. ເງື່ອນໄຂສໍາລັບການຄຸ້ມຄອງປະກອບມີ:
- ການບໍລິການແມ່ນມີຄວາມຈໍາເປັນທາງດ້ານການປິ່ນປົວສໍາລັບສະພາບທາງດ້ານຄລີນິກຂອງສະມາຊິກ
- ຄົນເຈັບແມ່ນກັບຄືນບ້ານ, ເຊິ່ງຖືກກໍານົດວ່າເປັນຄວາມບໍ່ສາມາດທີ່ຈະອອກຈາກເຮືອນໂດຍບໍ່ມີການຊ່ວຍເຫຼືອຂອງອຸປະກອນສະຫນັບສະຫນູນ, ການຂົນສົ່ງພິເສດ, ຫຼືການຊ່ວຍເຫຼືອຂອງຄົນອື່ນ.
- ຄົນເຈັບອາດຈະຖືກພິຈາລະນາວ່າແມ່ນຍ້ອນກັບບ້ານ ຖ້າບໍ່ຢູ່ເຮືອນເລື້ອຍໆ ແລະເປັນໄລຍະທາງສັ້ນ. ຄົນເຈັບບໍ່ໄດ້ຖືກຖືວ່າກັບບ້ານຖ້າຫາກວ່າຂາດການຂົນສົ່ງຫຼືບໍ່ສາມາດຂັບລົດແມ່ນເຫດຜົນສໍາລັບການຈໍາກັດຢູ່ເຮືອນ
- ຄົນເຈັບ ແລະ/ຫຼື ຜູ້ເບິ່ງແຍງແມ່ນເຕັມໃຈທີ່ຈະເຂົ້າຮ່ວມໃນແຜນການດູແລ ແລະເຮັດວຽກໄປສູ່ເປົ້າໝາຍການປິ່ນປົວສະເພາະ.
ເງື່ອນໄຂການດູແລຂອງ Hospice
ການອະນຸມັດກ່ອນແມ່ນຕ້ອງການສໍາລັບການດູແລ Hospice. ເງື່ອນໄຂສໍາລັບການຄຸ້ມຄອງປະກອບມີ:
- ຄົນເຈັບໄດ້ຮັບການຢັ້ງຢືນວ່າເຈັບປ່ວຍຢ່າງສິ້ນເຊີງ ແລະກົງກັບເງື່ອນໄຂຂອງຂໍ້ແນະນຳຜົນປະໂຫຍດສຳລັບການບໍລິການໂຮງໝໍ.
ອຸປະກອນການແພດທີ່ທົນທານ (DME)/ ຂາທຽມ ແລະ ແຂ້ວທຽມ (P&O)
ຕ້ອງມີການອະນຸມັດກ່ອນສຳລັບ DME ແລະ P&O. KP ປະເມີນການຮ້ອງຂໍການອະນຸຍາດສໍາລັບຄວາມເຫມາະສົມໂດຍອີງໃສ່, ແຕ່ບໍ່ຈໍາກັດພຽງແຕ່:
- ຄວາມຕ້ອງການການດູແລຂອງສະມາຊິກ
- ການນຳໃຊ້ຂໍ້ແນະນຳຜົນປະໂຫຍດສະເພາະ
- ສໍາລັບຂໍ້ມູນເພີ່ມເຕີມກ່ຽວກັບການສັ່ງ DME, ກະລຸນາຕິດຕໍ່ຜູ້ຈັດການກໍລະນີ KP ທີ່ໄດ້ຮັບມອບຫມາຍ
ບໍລິການໂຮງໝໍຈິດຕະວິທະຍາອື່ນນອກເໜືອໄປຈາກການບໍລິການສຸກເສີນ
ແພດແຜນຍອມຮັບສະມາຊິກໃນສິ່ງອໍານວຍຄວາມສະດວກທາງດ້ານຈິດຕະສາດໂດຍການຕິດຕໍ່ຜູ້ປະສານງານການສົ່ງຕໍ່ KP Psychiatry / Call Center. ເມື່ອຕຽງນອນໄດ້ຮັບການຮັບປະກັນ, KP ຈະສ້າງການຢືນຢັນການອະນຸຍາດສໍາລັບຜູ້ໃຫ້ບໍລິການສະຖານທີ່.
ການຂົນສົ່ງທີ່ບໍ່ສຸກເສີນ
ເພື່ອຮັບໃຊ້ສະມາຊິກຂອງພວກເຮົາແລະປະສານງານການດູແລກັບຜູ້ໃຫ້ບໍລິການຂອງພວກເຮົາ, KP ມີພະແນກການຂົນສົ່ງທາງການແພດສູນກາງ 24 ຊົ່ວໂມງ, 7 ມື້ຕໍ່ອາທິດ, ທີ່ເອີ້ນວ່າ "HUB", ເພື່ອປະສານງານແລະກໍານົດເວລາການຂົນສົ່ງທາງການແພດທີ່ບໍ່ສຸກເສີນ. HUB ສາມາດຕິດຕໍ່ໄດ້ທີ່ 800-438-7404.
ການຂົນສົ່ງທາງການແພດທີ່ບໍ່ສຸກເສີນ (ລົດຕູ້ Gurney/Wheelchair Van)
ການບໍລິການຂົນສົ່ງທາງການແພດທີ່ບໍ່ສຸກເສີນຕ້ອງການການອະນຸຍາດກ່ອນຈາກ KP. ຜູ້ໃຫ້ບໍລິການຕ້ອງໂທຫາ KP HUB ເພື່ອຮ້ອງຂໍການຂົນສົ່ງທາງການແພດທີ່ບໍ່ສຸກເສີນ.
- ການຂົນສົ່ງທາງການແພດທີ່ບໍ່ສຸກເສີນອາດຈະເປັນຫຼືອາດຈະບໍ່ເປັນຜົນປະໂຫຍດທີ່ໄດ້ຮັບການຄຸ້ມຄອງສໍາລັບສະມາຊິກ. ການຈ່າຍເງິນອາດຈະຖືກປະຕິເສດສໍາລັບການຂົນສົ່ງທາງການແພດທີ່ບໍ່ແມ່ນສຸກເສີນເວັ້ນເສຍແຕ່ວ່າ KP ໄດ້ອອກໃບອະນຸຍາດກ່ອນແລະການຂົນສົ່ງໄດ້ຖືກປະສານງານຜ່ານ HUB.
ການຂົນສົ່ງຄົນເຈັບທີ່ບໍ່ແມ່ນສຸກເສີນ
- ການຂົນສົ່ງຄົນເຈັບທີ່ບໍ່ແມ່ນສຸກເສີນຕ້ອງໄດ້ຮັບການອະນຸຍາດແລະປະສານງານໂດຍ KP HUB. ຖ້າສະມາຊິກຕ້ອງການການຂົນສົ່ງຄົນເຈັບທີ່ບໍ່ແມ່ນສຸກເສີນໄປຫາສູນການແພດ KP ຫຼືສະຖານທີ່ອື່ນໆທີ່ KP ກໍານົດ, ຜູ້ໃຫ້ບໍລິການອາດຈະຕິດຕໍ່ KP ເພື່ອຈັດການຂົນສົ່ງສະມາຊິກຜ່ານ HUB. ຜູ້ໃຫ້ບໍລິການບໍ່ຄວນຕິດຕໍ່ກັບບໍລິສັດຂົນສົ່ງຄົນເຈັບໂດຍກົງເພື່ອຈັດການຂົນສົ່ງຄົນເຈັບທີ່ບໍ່ແມ່ນສຸກເສີນຂອງສະມາຊິກ.
- ການຂົນສົ່ງຄົນເຈັບທີ່ບໍ່ແມ່ນສຸກເສີນອາດຈະເປັນຫຼືອາດຈະບໍ່ເປັນຜົນປະໂຫຍດທີ່ໄດ້ຮັບການຄຸ້ມຄອງສໍາລັບສະມາຊິກ. ການຈ່າຍເງິນອາດຈະຖືກປະຕິເສດສໍາລັບການຂົນສົ່ງຂົນສົ່ງຄົນເຈັບຂອງສະມາຊິກເວັ້ນເສຍແຕ່ KP ໄດ້ອອກໃບອະນຸຍາດກ່ອນແລະການຂົນສົ່ງໄດ້ຖືກປະສານງານຜ່ານ HUB.
ການໂອນໄປຫາສູນການແພດ KP
- ຖ້າຫາກວ່າ, ເນື່ອງຈາກການປ່ຽນແປງໃນສະພາບຂອງສະມາຊິກ, ສະມາຊິກຮຽກຮ້ອງໃຫ້ມີລະດັບການດູແລທີ່ເຂັ້ມຂຸ້ນຫຼາຍກ່ວາສະຖານທີ່ຂອງທ່ານສາມາດສະຫນອງ, ທ່ານສາມາດຮ້ອງຂໍການຍົກຍ້າຍຂອງສະມາຊິກໄປຫາສູນການແພດ KP. ຜູ້ປະສານງານການດູແລ ຫຼືຜູ້ອອກແບບຈະຈັດການຂົນສົ່ງທີ່ເໝາະສົມຜ່ານສູນຂົນສົ່ງທາງການແພດຂອງ KP.
- ການໂອນໄປຫາສູນການແພດ KP ຄວນເຮັດໂດຍສະຖານທີ່ຫຼັງຈາກການສື່ສານທາງປາກເວົ້າກັບພະນັກງານ KP ທີ່ເຫມາະສົມ, ເຊັ່ນ: ແພດຫມໍ TPMG SNF ຫຼືແພດຫມໍພະແນກສຸກເສີນ. ຕິດຕໍ່ຜູ້ປະສານງານການດູແລສໍາລັບບັນຊີລາຍຊື່ຂອງເບີໂທລະສັບໃນປະຈຸບັນສໍາລັບການຍົກຍ້າຍພະແນກສຸກເສີນ.
- ຖ້າສະມາຊິກຖືກສົ່ງໄປຫາພະແນກສຸກເສີນຜ່ານລົດສຸກເສີນ 911 ແລະມັນຖືກກໍານົດໂດຍ KP ວ່າການຂົນສົ່ງຄົນເຈັບ 911 ຫຼືການໄປຢ້ຽມຢາມພະແນກສຸກເສີນແມ່ນບໍ່ຈໍາເປັນທາງການແພດ, KP ອາດຈະບໍ່ມີພັນທະທີ່ຈະຈ່າຍຄ່າຂົນສົ່ງຄົນເຈັບ.
ຂໍ້ມູນທີ່ຈໍາເປັນສໍາລັບການໂອນ KP
ກະລຸນາສົ່ງຂໍ້ມູນລາຍລັກອັກສອນຕໍ່ໄປນີ້ໃຫ້ສະມາຊິກ:
- ຊື່ຜູ້ຕິດຕໍ່ຂອງສະມາຊິກ (ສະມາຊິກຄອບຄົວ ຫຼືຕົວແທນທີ່ໄດ້ຮັບອະນຸຍາດ) ແລະເບີໂທລະສັບ
- ສໍາເລັດແບບຟອມການຍົກຍ້າຍລະຫວ່າງສະຖານທີ່
- ປະຫວັດຫຍໍ້ (ປະຫວັດສາດແລະທາງດ້ານຮ່າງກາຍ, ສະຫຼຸບສັງລວມ, ແລະ / ຫຼືບັນທຶກການຍອມຮັບ)
- ສະຖານະທາງການແພດໃນປະຈຸບັນ, ລວມທັງການນໍາສະເຫນີບັນຫາ, ຢາໃນປະຈຸບັນ, ແລະອາການທີ່ສໍາຄັນ
- ສໍາເນົາຂອງຄໍາສັ່ງລ່ວງຫນ້າຂອງຄົນເຈັບ / ຄໍາສັ່ງແພດສໍາລັບການປິ່ນປົວແບບຍືນຍົງ (POLST)
- ຂໍ້ມູນທາງການແພດທີ່ກ່ຽວຂ້ອງອື່ນໆ, ເຊັ່ນ, ຫ້ອງທົດລອງ/x-ray
ຖ້າສະມາຊິກຕ້ອງກັບຄືນໄປຫາສະຖານທີ່ກໍາເນີດ, KP ຈະໃຫ້ຂໍ້ມູນລາຍລັກອັກສອນຕໍ່ໄປນີ້:
- ການບົ່ງມະຕິ (ການຍອມຮັບແລະປ່ອຍອອກມາ)
- ຢາທີ່ໃຫ້; ສັ່ງຢາໃໝ່
- ຫ້ອງທົດລອງແລະ x-rays ປະຕິບັດ
- ການປິ່ນປົວໃຫ້
- ຄໍາແນະນໍາສໍາລັບການປິ່ນປົວໃນອະນາຄົດ; ຄໍາສັ່ງໃຫມ່
ການໄປຢ້ຽມຢາມຂໍ້ແນະນໍາສະມາຊິກ
- ສະມາຊິກ KP ທີ່ເຂົ້າເຖິງການບໍລິການສຸຂະພາບປົກກະຕິແລະພິເສດໃນຂະນະທີ່ພວກເຂົາໄປຢ້ຽມຢາມພາກພື້ນ KP ອື່ນແມ່ນເອີ້ນວ່າ "ສະມາຊິກທີ່ໄປຢ້ຽມຢາມ." ແຜນຜົນປະໂຫຍດດ້ານສຸຂະພາບສະເພາະຂອງ KP ອະນຸຍາດໃຫ້ສະມາຊິກໄດ້ຮັບການເບິ່ງແຍງທີ່ບໍ່ຮີບດ່ວນ ແລະ ບໍ່ສຸກເສີນ ໃນຂະນະທີ່ເດີນທາງໃນເຂດ KP ອື່ນໆ. ພາກພື້ນ KP ທີ່ຖືກໄປຢ້ຽມຢາມໂດຍສະມາຊິກແມ່ນເອີ້ນວ່າພາກພື້ນ "ເຈົ້າພາບ", ແລະພາກພື້ນທີ່ສະມາຊິກໄດ້ຖືກລົງທະບຽນແມ່ນພາກພື້ນ "ບ້ານ" ຂອງພວກເຂົາ.
- ການໄປຢ້ຽມຢາມສະມາຊິກ KPNC ແມ່ນຂຶ້ນກັບ UM ແລະຂໍ້ກໍານົດການອະນຸຍາດກ່ອນຫນ້າທີ່ໄດ້ລະບຸໄວ້ໃນເອກະສານການຄຸ້ມຄອງຂອງສະມາຊິກທີ່ໄປຢ້ຽມຢາມ.
ຂັ້ນຕອນທໍາອິດຂອງທ່ານເມື່ອສະມາຊິກທີ່ໄປຢ້ຽມຢາມໄດ້ຖືກກ່າວເຖິງທ່ານໂດຍ KP:
- Review ບັດປະຈຳຕົວສຸຂະພາບຂອງສະມາຊິກ. ພາກພື້ນ "ເຮືອນ" ຂອງ KP ແມ່ນສະແດງຢູ່ໃນໃບຫນ້າຂອງບັດ. ຢືນຢັນພາກພື້ນ “ບ້ານ” ຂອງສະມາຊິກ MRN.
- ຢັ້ງຢືນຜົນປະໂຫຍດຂອງພາກພື້ນ “ເຮືອນ”, ການມີສິດໄດ້ຮັບ, ແລະສ່ວນແບ່ງຄ່າໃຊ້ຈ່າຍຜ່ານທາງ Online Affiliate. ຫຼືໂດຍການໂທຫາສູນຕິດຕໍ່ບໍລິການສະມາຊິກຂອງພາກພື້ນ “ບ້ານ” (ເບີໂທທີ່ລະບຸໄວ້ໃນບັດປະຈໍາຕົວ).
- ຖ້າສະມາຊິກບໍ່ມີບັດປະຈຳຕົວ, ໃຫ້ໂທຫາເຂດ “ບ້ານ” ຂອງສະມາຊິກຕາມຕົວເລກທີ່ລະບຸໄວ້ໃນຕາຕະລາງໃນຕອນທ້າຍຂອງພາກນີ້.
- ການບໍລິການແມ່ນກວມເອົາຕາມຜົນປະໂຫຍດສັນຍາຂອງສະມາຊິກ, ເຊິ່ງອາດຈະຖືກຍົກເວັ້ນໃນຖານະເປັນສະມາຊິກທີ່ໄປຢ້ຽມຢາມ. ຜູ້ໃຫ້ບໍລິການຄວນລະບຸສະມາຊິກເປັນສະມາຊິກທີ່ໄປຢ້ຽມຢາມເມື່ອກວດສອບຜົນປະໂຫຍດກັບພາກພື້ນ "ເຮືອນ".
KP MRN ທີ່ໄດ້ລະບຸໄວ້ໃນການອະນຸຍາດ KP ຈະບໍ່ກົງກັບ MRN ໃນບັດປະຈໍາຕົວຂອງສະມາຊິກ KP:
- ການໄປຢ້ຽມຢາມສະມາຊິກຮຽກຮ້ອງໃຫ້ KPNC ສ້າງຕັ້ງ "ເຈົ້າພາບ" MRN ສໍາລັບການອະນຸຍາດທັງຫມົດ. * ເມື່ອຕິດຕໍ່ສື່ສານກັບ KPNC ກ່ຽວກັບເລື່ອງການອະນຸຍາດ, ໃຫ້ອ້າງອີງ "ເຈົ້າພາບ" MRN. "ເຮືອນ" MRN ຄວນຖືກໃຊ້ໃນການຮຽກຮ້ອງເທົ່ານັ້ນ, ຕາມລາຍລະອຽດ.
- ຜູ້ຮັບເໝົາຄວນຢັ້ງຢືນຕົວຕົນຂອງສະມາຊິກສະເໝີໂດຍການຮ້ອງຂໍບັດປະຈຳຕົວຂອງຮູບກ່ອນທີ່ຈະໃຫ້ບໍລິການ.
ຂໍ້ຍົກເວັ້ນ: ສໍາລັບການອະນຸຍາດ DME, ຕິດຕໍ່ພາກພື້ນ "ຫນ້າທໍາອິດ" ຢູ່ທີ່ຫມາຍເລກຂ້າງລຸ່ມນີ້.
| ສູນບໍລິການສະມາຊິກໃນພາກພື້ນ | |
| ພາກເຫນືອຂອງຄາລິຟໍເນຍ | (800)-464-4000 |
| ພາກໃຕ້ຂອງລັດຄາລິຟໍເນຍ | (800)-464-4000 |
| ໂຄໂລຣາໂດ | 800-632-9700 |
| ຈໍເຈຍ | 888-865-5813 |
| ຮາວາຍ | 800-966-5955 |
| ກາງແອດແລນຕິກ | 800-777-7902 |
| ຕາເວັນຕົກສຽງເໜືອ | 800-813-2000 |
| ວໍຊິງຕັນ
(ເມື່ອກ່ອນແມ່ນກຸ່ມສຸຂະພາບ) |
888-901-4636 |
ການຮັບ ແລະບໍລິການສຸກເສີນ; ນະໂຍບາຍສົ່ງຄືນໂຮງໝໍ
ສອດຄ່ອງກັບກົດໝາຍທີ່ນຳໃຊ້ໄດ້, ສະມາຊິກ KP ໄດ້ຮັບການຄຸ້ມຄອງສຳລັບການດູແລສຸກເສີນເພື່ອເຮັດໃຫ້ສະພາບທາງຄລີນິກຂອງເຂົາເຈົ້າຄົງທີ່. ສະພາບທາງການແພດສຸກເສີນໝາຍເຖິງ (i) ຕາມທີ່ກຳນົດໄວ້ໃນລະຫັດສຸຂະພາບ ແລະຄວາມປອດໄພຂອງລັດຄາລິຟໍເນຍ 1317.1 ສໍາລັບສະມາຊິກ Knox-Keene (a) ສະພາບທາງການແພດທີ່ສະແດງອອກໂດຍອາການສ້ວຍແຫຼມຂອງຄວາມຮຸນແຮງພຽງພໍ (ລວມທັງຄວາມເຈັບປວດຢ່າງຮ້າຍແຮງ) ເຊັ່ນວ່າການຂາດການເອົາໃຈໃສ່ທາງການແພດທັນທີສາມາດ ຄາດວ່າຢ່າງສົມເຫດສົມຜົນຈະສົ່ງຜົນໃຫ້ສຸຂະພາບຂອງສະມາຊິກຢູ່ໃນອັນຕະລາຍຮ້າຍແຮງ, ຫຼືຄວາມພິການຢ່າງຮ້າຍແຮງຕໍ່ຫນ້າທີ່ຂອງຮ່າງກາຍ, ຫຼືຮ້າຍແຮງ. ຄວາມຜິດປົກກະຕິຂອງອະໄວຍະວະຮ່າງກາຍ ຫຼື ພາກສ່ວນໃດນຶ່ງ ຫຼື (ຂ) ຄວາມຜິດກະຕິທາງຈິດທີ່ປະກົດຕົວໂດຍອາການສ້ວຍແຫຼມຂອງຄວາມຮຸນແຮງພຽງພໍທີ່ມັນເຮັດໃຫ້ສະມາຊິກເປັນອັນຕະລາຍຕໍ່ຕົນເອງ ຫຼືຜູ້ອື່ນ, ຫຼືບໍ່ສາມາດສະໜອງໃຫ້, ຫຼືນຳໃຊ້, ອາຫານ, ທີ່ພັກອາໄສ, ຫຼືເຄື່ອງນຸ່ງອັນເນື່ອງມາຈາກຄວາມຜິດປົກກະຕິທາງຈິດ; ຫຼື (ii) ຕາມທີ່ກຳນົດໄວ້ເປັນຢ່າງອື່ນໂດຍກົດໝາຍທີ່ນຳໃຊ້ (ລວມທັງແຕ່ບໍ່ຈຳກັດຕໍ່ການປິ່ນປົວທາງການແພດສຸກເສີນ ແລະ ກົດໝາຍວ່າດ້ວຍແຮງງານທີ່ເຄື່ອນໄຫວ (EMTALA)) ໃນ 42 United States Code 1395dd ແລະກົດລະບຽບການຈັດຕັ້ງປະຕິບັດຂອງມັນ).
ການບໍລິການສຸກເສີນເພື່ອກວດກາ ແລະຮັກສາຄວາມໝັ້ນຄົງຂອງສະມາຊິກທີ່ປະສົບກັບສະພາບທາງການແພດສຸກເສີນຕາມທີ່ໄດ້ກຳນົດໄວ້ຂ້າງເທິງນັ້ນບໍ່ຈຳເປັນຕ້ອງມີການອະນຸຍາດກ່ອນ.
ບໍລິການສຸກເສີນ
- ຖ້າມີບໍລິການສຸກເສີນເພື່ອກວດກາ ແລະຮັກສາຄວາມໝັ້ນຄົງຂອງຄົນເຈັບໃນຄາລິຟໍເນຍ, ເຂົາເຈົ້າຈະຖືກຄຸ້ມຄອງໃນສະຖານະການສຸກເສີນ (ຕາມທີ່ໄດ້ກຳນົດໄວ້ຂ້າງເທິງ)
- ເມື່ອຄົນເຈັບມີຄວາມຄົງທີ່, ແພດທີ່ປິ່ນປົວຕ້ອງຕິດຕໍ່ສື່ສານກັບ KP ເພື່ອການອະນຸມັດເພື່ອໃຫ້ການດູແລເພີ່ມເຕີມຫຼືສົ່ງຜົນກະທົບ.
ການຮຽກຮ້ອງສຸກເສີນ
ສະຖານະການຕໍ່ໄປນີ້ຈະຖືກພິຈາລະນາເມື່ອໃບບິນຖືກດໍາເນີນການສໍາລັບການຈ່າຍເງິນ:
- ບໍ່ວ່າຈະເປັນການບໍລິການ ແລະເຄື່ອງໃຊ້ຕ່າງໆ ພາຍໃຕ້ແຜນຜົນປະໂຫຍດຂອງສະມາຊິກ
- ສະມາຊິກມີແຜນຜົນປະໂຫຍດທີ່ແຕກຕ່າງກັນ, ແລະບາງແຜນຜົນປະໂຫຍດອາດຈະບໍ່ກວມເອົາການສືບຕໍ່ ຫຼື ຕິດຕາມການປິ່ນປົວຢູ່ສະຖານທີ່ທີ່ບໍ່ແມ່ນແຜນ. ດັ່ງນັ້ນ, ຜູ້ໃຫ້ບໍລິການຄວນຕິດຕໍ່ກັບ KP's Emergency Prospective Review ໂຄງການ (EPRP) ກ່ອນທີ່ຈະໃຫ້ບໍລິການຫຼັງການສະຖຽນລະພາບ.
Emergency Prospective Review ໂຄງການ (EPRP)
EPRP ສະຫນອງລະບົບການແຈ້ງເຕືອນທົ່ວລັດທີ່ກ່ຽວຂ້ອງກັບການບໍລິການສຸກເສີນສໍາລັບສະມາຊິກ. ການອະນຸຍາດລ່ວງໜ້າແມ່ນບໍ່ຈຳເປັນສຳລັບການເຂົ້າສຸກເສີນ. ການດູແລຮັກສາຫຼັງຄວາມຄົງຕົວຢູ່ສະຖານທີ່ທີ່ບໍ່ແມ່ນແຜນການຕ້ອງມີການອະນຸມັດກ່ອນໂດຍ EPRP. EPRP ຕ້ອງໄດ້ຮັບການຕິດຕໍ່ກ່ອນທີ່ຈະມີສະຖຽນລະພາບຂອງສະມາຊິກເຂົ້າໄປໃນສະຖານທີ່ທີ່ບໍ່ແມ່ນແຜນການ. KP ອາດຈະຈັດໃຫ້ມີການສືບຕໍ່ປິ່ນປົວຢູ່ໂຮງໝໍທີ່ຈຳເປັນ ຫຼື ໂອນສະມາຊິກໄປໂຮງໝໍອື່ນຫຼັງຈາກສະມາຊິກມີຄວາມໝັ້ນຄົງ.
ເມື່ອສະມາຊິກສະແດງຢູ່ໃນຫ້ອງສຸກເສີນສໍາລັບການປິ່ນປົວ, ພວກເຮົາຄາດຫວັງວ່າຜູ້ໃຫ້ບໍລິການຈະທົດລອງແລະປິ່ນປົວສະມາຊິກໂດຍຂໍ້ກໍານົດຂອງ EMTALA, ແລະຈະຕິດຕໍ່ກັບ EPRP ເມື່ອສະມາຊິກໄດ້ຮັບການຮັກສາສະຖຽນລະພາບຫຼືການຮັກສາສະຖຽນລະພາບໄດ້ຖືກລິເລີ່ມ.* ຜູ້ໃຫ້ບໍລິການອາດຈະຕິດຕໍ່ກັບ EPRP ໄດ້ທຸກເວລາ. ເວລາ, ລວມທັງກ່ອນທີ່ຈະສະຖຽນລະພາບໃນຂອບເຂດທີ່ຖືກຕ້ອງຕາມກົດຫມາຍແລະທາງດ້ານຄລີນິກ, ເພື່ອໃຫ້ໄດ້ຮັບຂໍ້ມູນປະຫວັດສາດທາງການແພດສະເພາະຂອງຄົນເຈັບທີ່ກ່ຽວຂ້ອງເຊິ່ງອາດຈະຊ່ວຍຜູ້ໃຫ້ບໍລິການໃນມັນ. ຄວາມພະຍາຍາມສະຖຽນລະພາບແລະການດູແລຫຼັງການສະຖຽນລະພາບຕໍ່ມາ. EPRP ມີການເຂົ້າເຖິງປະຫວັດທາງການແພດຂອງສະມາຊິກ, ລວມທັງຜົນການທົດສອບທີ່ຜ່ານມາ, ເຊິ່ງສາມາດຊ່ວຍເລັ່ງການວິນິດໄສແລະແຈ້ງການດູແລເພີ່ມເຕີມ.
ພາຍໃຕ້ກົດລະບຽບ EMTALA ຜູ້ໃຫ້ບໍລິການອາດຈະ, ແຕ່ບໍ່ຈໍາເປັນຕ້ອງ, ຕິດຕໍ່ EPRP ເມື່ອການດູແລຮັກສາສະຖຽນລະພາບໄດ້ຖືກລິເລີ່ມແຕ່ກ່ອນທີ່ຈະສະຖຽນລະພາບຕົວຈິງຂອງຄົນເຈັບຖ້າການຕິດຕໍ່ດັ່ງກ່າວຈະບໍ່ຊັກຊ້າການດູແລທີ່ຈໍາເປັນຫຼືເປັນອັນຕະລາຍຕໍ່ຄົນເຈັບ.
EPRP
800-447-3777 ມີ 7 ມື້ຕໍ່ອາທິດ 24 ຊົ່ວໂມງຕໍ່ມື້
EPRP ສາມາດໃຊ້ໄດ້ 24 ຊົ່ວໂມງຕໍ່ມື້, ທຸກໆມື້ຂອງປີແລະສະຫນອງ:
- ການເຂົ້າເຖິງຂໍ້ມູນທາງດ້ານຄລີນິກເພື່ອຊ່ວຍໃຫ້ຜູ້ໃຫ້ບໍລິການໃນການປະເມີນສະພາບຂອງສະມາຊິກແລະເພື່ອໃຫ້ແພດຫມໍຂອງພວກເຮົາແລະແພດຫມໍປິ່ນປົວຢູ່ໃນສະຖານທີ່ສາມາດກໍານົດການປິ່ນປົວທີ່ເຫມາະສົມສໍາລັບສະມາຊິກໄດ້ໄວ.
- ການສົນທະນາກັບແພດສຸກເສີນກັບແພດສຸກເສີນກ່ຽວກັບສະພາບຂອງສະມາຊິກ
- ການອະນຸຍາດການດູແລຫຼັງການສະຖຽນລະພາບ ຫຼືການຊ່ວຍເຫຼືອໃນການຈັດການຈັດການການດູແລທາງເລືອກທີ່ເຫມາະສົມ
ການດູແລຫຼັງສະຖຽນລະພາບ
ຖ້າມີການຕົກລົງຮ່ວມກັນໃນເວລາໂທຫາໂທລະສັບກ່ຽວກັບການສະຫນອງການບໍລິການຫລັງສະຖຽນລະພາບ, EPRP ຈະອະນຸຍາດໃຫ້ຜູ້ໃຫ້ບໍລິການໃຫ້ບໍລິການທີ່ຕົກລົງກັນແລະອອກຈໍານວນການຢືນຢັນ. ຖ້າຮ້ອງຂໍ, EPRP ຍັງຈະສະຫນອງ, ໂດຍແຟັກຫຼືວິທີການເອເລັກໂຕຣນິກອື່ນໆ, ການຢືນຢັນເປັນລາຍລັກອັກສອນກ່ຽວກັບການບໍລິການທີ່ໄດ້ຮັບອະນຸຍາດແລະຫມາຍເລກຢືນຢັນ. KP ຈະສົ່ງສໍາເນົາການອະນຸຍາດໄປຫາຫ້ອງການທຸລະກິດຂອງສະຖານທີ່ພາຍໃນ 24 ຊົ່ວໂມງຫຼັງຈາກການຕັດສິນໃຈການອະນຸຍາດ. ໝາຍເລກການອະນຸຍາດນີ້ຕ້ອງຖືກລວມເຂົ້າກັບການຮ້ອງຂໍການຈ່າຍເງິນສຳລັບການບໍລິການທີ່ໄດ້ຮັບອະນຸຍາດ. ຈໍານວນການອະນຸຍາດແມ່ນຕ້ອງການສໍາລັບການຊໍາລະ, ພ້ອມກັບຂໍ້ມູນທີ່ກ່ຽວຂ້ອງຢ່າງສົມເຫດສົມຜົນກ່ຽວກັບການບໍລິການຫຼັງຄວາມຫມັ້ນຄົງໃນການຍື່ນຄໍາຮ້ອງຂໍທີ່ສອດຄ່ອງກັບຂໍ້ມູນທີ່ສະຫນອງໃຫ້ EPRP ເປັນພື້ນຖານສໍາລັບການອະນຸຍາດ.
- EPRP ຕ້ອງໄດ້ຮັບການຢືນຢັນວ່າສະມາຊິກມີສິດໄດ້ຮັບແລະໄດ້ຮັບການຄຸ້ມຄອງຜົນປະໂຫຍດສໍາລັບການບໍລິການຫຼັງສະຖຽນລະພາບທີ່ໄດ້ຮັບອະນຸຍາດກ່ອນການໃຫ້ບໍລິການຫຼັງການສະຖຽນລະພາບ.
- ຖ້າ EPRP ອະນຸຍາດໃຫ້ຮັບເອົາສະມາຊິກທີ່ຫມັ້ນຄົງທາງດ້ານຄລີນິກເຂົ້າສະຖານທີ່, ຜູ້ຈັດການກໍລະນີບໍລິການພາຍນອກຂອງ KP ຈະປະຕິບັດຕາມການດູແລຂອງສະມາຊິກໃນສະຖານນີ້ຈົນກ່ວາອອກຫຼືຍົກຍ້າຍ.
- EPRP ອາດຈະຮ້ອງຂໍໃຫ້ສະມາຊິກຖືກຍົກຍ້າຍໄປສະຖານທີ່ທີ່ກໍານົດໂດຍ KP ສໍາລັບການດູແລຢ່າງຕໍ່ເນື່ອງຫຼື EPRP ອາດຈະອະນຸຍາດໃຫ້ການບໍລິການຫຼັງຄວາມຫມັ້ນຄົງບາງຢ່າງຢູ່ໃນສະຖານທີ່ຂອງທ່ານ. ໃນຫຼາຍໆກໍລະນີ, ການບໍລິການຫຼັງຄວາມສະຖຽນລະພາບດັ່ງກ່າວຈະຖືກປະຕິບັດພາຍໃຕ້ການຄຸ້ມຄອງຂອງແພດທີ່ເປັນສະມາຊິກຂອງພະນັກງານແພດຂອງສະຖານທີ່ຂອງທ່ານແລະຜູ້ທີ່ໄດ້ສັນຍາກັບ KP ເພື່ອຄຸ້ມຄອງການດູແລສະມາຊິກຂອງພວກເຮົາທີ່ໄດ້ຮັບການປິ່ນປົວຢູ່ໃນໂຮງຫມໍຊຸມຊົນ.
- EPRP ອາດຈະປະຕິເສດການອະນຸຍາດສໍາລັບບາງບໍລິການຫຼັງການສະຖຽນລະພາບ. ການປະຕິເສດການອະນຸຍາດທາງປາກເວົ້າຈະຖືກຢືນຢັນເປັນລາຍລັກອັກສອນ. ຖ້າ EPRP ປະຕິເສດການອະນຸຍາດສໍາລັບການຮ້ອງຂໍການດູແລຫຼັງສະຖຽນລະພາບ, KP ຈະບໍ່ຮັບຜິດຊອບທາງດ້ານການເງິນສໍາລັບການບໍລິການຖ້າຫາກວ່າຜູ້ໃຫ້ບໍລິການຢ່າງໃດກໍ່ຕາມເລືອກທີ່ຈະສະຫນອງການດູແລ. ຖ້າສະມາຊິກຮຽກຮ້ອງໃຫ້ຮັບເອົາການດູແລຮັກສາຫຼັງຄວາມໝັ້ນຄົງທີ່ບໍ່ໄດ້ຮັບອະນຸຍາດຈາກສະຖານທີ່ດັ່ງກ່າວ, ພວກເຮົາຂໍແນະນຳຢ່າງແຂງແຮງວ່າ ສະຖານພະຍາບານຕ້ອງການໃຫ້ສະມາຊິກລົງນາມໃນແບບຟອມຄວາມຮັບຜິດຊອບທາງດ້ານການເງິນເພື່ອຮັບຮູ້ ແລະ ຍອມຮັບຄວາມຮັບຜິດຊອບທາງດ້ານການເງິນແຕ່ພຽງຜູ້ດຽວຂອງລາວສໍາລັບຄ່າໃຊ້ຈ່າຍຂອງການດູແລຮັກສາຫຼັງການສະຖຽນລະພາບທີ່ບໍ່ໄດ້ຮັບອະນຸຍາດ. ແລະ/ຫຼືການບໍລິການ.
- ຖ້າສະມາຊິກໄດ້ຖືກຍອມຮັບເຂົ້າໄປໃນສະຖານທີ່ເປັນສ່ວນຫນຶ່ງຂອງຂະບວນການສະຖຽນລະພາບແລະສະຖານທີ່ຍັງບໍ່ທັນໄດ້ຕິດຕໍ່ກັບ EPRP, ສະຖານທີ່ຕ້ອງຕິດຕໍ່ກັບຜູ້ຈັດການກໍລະນີບໍລິການພາຍນອກທ້ອງຖິ່ນຕາມຈໍານວນທີ່ເຫມາະສົມ (ເບິ່ງຂໍ້ມູນການຕິດຕໍ່ຂອງຄູ່ມືຜູ້ໃຫ້ບໍລິການນີ້) ເພື່ອປຶກສາຫາລືກ່ຽວກັບການອະນຸຍາດໃຫ້ເຂົ້າຮຽນຕໍ່ໆໄປ ພ້ອມກັບການດູແລຮັກສາຫຼັງທີ່ເໝາະສົມເພີ່ມເຕີມເມື່ອສະພາບຂອງສະມາຊິກມີຄວາມໝັ້ນຄົງ.
Concurrent Review
- ຫ້ອງການ ແລະແພດແຜນການ Northern California Outside Utilization Resource Services (NCAL OURS) ຈະດຳເນີນການພ້ອມກັນ.views ໃນການຮ່ວມມືກັບສິ່ງອໍານວຍຄວາມສະດວກ. ເຣview ອາດຈະເຮັດໄດ້ທາງໂທລະສັບ ຫຼືຢູ່ສະຖານທີ່ໂດຍສອດຄ່ອງກັບພິທີການຂອງສະຖານທີ່ ແລະ KP ຢູ່ໃນສະຖານທີ່ review ນະໂຍບາຍແລະຂັ້ນຕອນການນໍາໃຊ້ໄດ້.
- ການອະນຸຍາດລ່ວງໜ້າແມ່ນບໍ່ຈຳເປັນສຳລັບໂຮງໝໍນອກແຜນທີ່ໃຫ້ບໍລິການກວດກາ ແລະຮັກສາຄວາມໝັ້ນຄົງໃນຄາລິຟໍເນຍ. ຜູ້ຈັດການກໍລະນີການບໍລິການພາຍນອກເຮັດວຽກກັບແພດເພື່ອປະເມີນຄວາມເຫມາະສົມແລະການຊີ້ບອກຂອງການດູແລນອກແຜນ. KP ຈະອໍານວຍຄວາມສະດວກໃນການໂອນແລະປະສານງານການດູແລຢ່າງຕໍ່ເນື່ອງທີ່ຈໍາເປັນໂດຍສະມາຊິກທີ່ຖືກກໍານົດວ່າມີຄວາມຫມັ້ນຄົງທາງດ້ານຄລີນິກເພື່ອການໂອນໄປຫາ KFH ຫຼືໂຮງຫມໍທີ່ມີສັນຍາ.
- ເມື່ອບັນຫາການນຳໃຊ້ຖືກກວດພົບ, KP ຈະເຮັດວຽກຮ່ວມກັບສະຖານທີ່ເພື່ອພັດທະນາ ແລະ ປະຕິບັດໂປຣໂຕຄໍທີ່ມີຈຸດປະສົງເພື່ອປັບປຸງການສະໜອງການບໍລິການໃຫ້ແກ່ສະມາຊິກຂອງພວກເຮົາ. ຂະບວນການຕິດຕາມກວດກາຮ່ວມຈະໄດ້ຮັບການສ້າງຕັ້ງຂຶ້ນເພື່ອສັງເກດການສືບຕໍ່ປັບປຸງແລະການຮ່ວມມື.
NCAL ຂອງພວກເຮົາ ແລະຜູ້ໃຫ້ບໍລິການຮ່ວມມືກັນພ້ອມກັນview ກິດຈະກໍາທີ່ປະກອບມີ, ແຕ່ບໍ່ຈໍາກັດພຽງແຕ່:
- ຕິດຕາມກວດກາໄລຍະເວລາທີ່ພັກເຊົາ / ການຢ້ຽມຢາມ
- ການໃຫ້ການອະນຸຍາດມື້ / ການບໍລິການ, recertification, justification
- ເຂົ້າຮ່ວມກອງປະຊຸມການດູແລຄົນເຈັບແລະກອງປະຊຸມການຟື້ນຟູ
- ການນໍາໃຊ້ມາດຕະຖານຂອງຊຸມຊົນສໍາລັບການເຂົ້າແລະໄລຍະເວລາສະເລ່ຍຂອງການພັກເຊົາ (ALOS)
- ກໍານົດເປົ້າຫມາຍຄົນເຈັບສໍາລັບສະມາຊິກ
- ດໍາເນີນການຢ້ຽມຢາມຫຼືລາຍງານທາງໂທລະສັບ, ຕາມຄວາມຈໍາເປັນ
- ການພັດທະນາແຜນການດູແລ
Case Management Hub ຂໍ້ມູນຕິດຕໍ່
ຂໍ້ມູນການຕິດຕໍ່ສະເພາະສໍາລັບ NCAL ຂອງພວກເຮົາມີດັ່ງນີ້:
- ສາຍໂທລະສັບຫຼັກ: 925-926-7303
- ສາຍໂທລະສັບຟຣີ: 1-888-859-0880
- eFax: 1-877-327-3370
ຫ້ອງການ NCAL ຂອງພວກເຮົາຕັ້ງຢູ່ໃນ Walnut Creek, ສະຫນອງການສະຫນັບສະຫນູນສໍາລັບສະມາຊິກ KP ພາກເຫນືອຂອງຄາລິຟໍເນຍທັງຫມົດທີ່ໄດ້ຮັບການປິ່ນປົວຢູ່ໃນໂຮງຫມໍທີ່ບໍ່ແມ່ນ KP, ລວມທັງສະມາຊິກເຫຼົ່ານັ້ນທີ່ຖືກຍອມຮັບອອກຈາກເຂດບໍລິການ KP ແລະຢູ່ນອກປະເທດ.
ການປະຕິເສດແລະການອຸທອນຂອງຜູ້ໃຫ້ບໍລິການ
- ຂໍ້ມູນກ່ຽວກັບການປະຕິເສດຫຼືຂັ້ນຕອນການອຸທອນແມ່ນມີຢູ່ໂດຍຜ່ານການເປັນພີ່ນ້ອງກັນອອນໄລນ໌ຫຼືໂດຍການຕິດຕໍ່ຫາຫນ່ວຍບໍລິການສະຫນັບສະຫນູນການຕັດສິນໃຈ (CDSU) ຫຼືສູນຕິດຕໍ່ການບໍລິການສະມາຊິກ (MSCC). ກະລຸນາອ້າງອີງໃສ່ແຈ້ງການປະຕິເສດເປັນລາຍລັກອັກສອນສໍາລັບຂໍ້ມູນຕິດຕໍ່ທີ່ກ່ຽວຂ້ອງ ຫຼືຕິດຕໍ່ MSCC.
- ເມື່ອມີການປະຕິເສດ, ຜູ້ໃຫ້ບໍລິການຈະຖືກສົ່ງຈົດຫມາຍປະຕິເສດ UM ພ້ອມກັບຊື່ແລະເບີໂທລະສັບໂດຍກົງຂອງຜູ້ຕັດສິນໃຈ. ການຕັດສິນໃຈທັງຫມົດກ່ຽວກັບຄວາມເຫມາະສົມແລະການຊີ້ບອກແມ່ນເຮັດໂດຍແພດຫຼືແພດທີ່ມີໃບອະນຸຍາດ (ຕາມຄວາມເຫມາະສົມສໍາລັບການບໍລິການສຸຂະພາບທາງດ້ານພຶດຕິກໍາ). ແພດ UM ຜູ້ຕັດສິນໃຈປະກອບມີແຕ່ບໍ່ຈໍາກັດ, DME physician champions, APICs ສໍາລັບການບໍລິການພາຍນອກ, ຫ້ອງການພິການດ້ານການພັດທະນາເດັກ, ແພດທີ່ໄດ້ຮັບການຮັບຮອງຈາກຄະນະກໍາມະການອື່ນໆ, ຫຼືຜູ້ປະຕິບັດສຸຂະພາບທາງດ້ານພຶດຕິກໍາ.
- ຖ້າແພດຫຼືຜູ້ປະຕິບັດສຸຂະພາບທາງດ້ານພຶດຕິກໍາບໍ່ເຫັນດີກັບການຕັດສິນໃຈກ່ຽວກັບຄວາມເຫມາະສົມແລະການຊີ້ບອກ, ຜູ້ໃຫ້ບໍລິການອາດຈະຕິດຕໍ່ກັບຜູ້ຕັດສິນໃຈຂອງ UM ໃນຫນ້າປົກຂອງຈົດຫມາຍຫຼືແພດຫມໍເພື່ອປຶກສາຫາລືຢູ່ສະຖານທີ່ທ້ອງຖິ່ນ. ຜູ້ໃຫ້ບໍລິການອາດຈະຕິດຕໍ່ກັບພະແນກການອອກເອກະສານທີ່ລະບຸໄວ້ໃນຈົດຫມາຍສໍາລັບຂໍ້ມູນເພີ່ມເຕີມ.
ການວາງແຜນການປົດປ່ອຍ
- ຜູ້ໃຫ້ບໍລິການເຊັ່ນ: ໂຮງຫມໍແລະສະຖານທີ່ປິ່ນປົວທາງດ້ານຈິດໃຈຄາດວ່າຈະໃຫ້ບໍລິການການວາງແຜນການໄຫຼອອກສໍາລັບສະມາຊິກແລະຮ່ວມມືກັບ KP ເພື່ອຮັບປະກັນການໄຫຼທີ່ທັນເວລາແລະເຫມາະສົມໃນເວລາທີ່ແພດຫມໍປິ່ນປົວກໍານົດວ່າສະມາຊິກບໍ່ຕ້ອງການການດູແລຄົນເຈັບໃນຂັ້ນຮ້າຍແຮງອີກຕໍ່ໄປ.
- ຜູ້ໃຫ້ບໍລິການຄວນແຕ່ງຕັ້ງພະນັກງານເພື່ອສະຫນອງການວາງແຜນການໄຫຼອອກຢ່າງຫ້າວຫັນ, ຢ່າງຕໍ່ເນື່ອງ. ການບໍລິການວາງແຜນການລົງຂາວຄວນເລີ່ມຕັ້ງແຕ່ການເຂົ້າເປັນສະມາຊິກຂອງສະມາຊິກ ແລະໃຫ້ສຳເລັດພາຍໃນມື້ອອກໂຮງໝໍທີ່ເໝາະສົມ. ຜູ້ວາງແຜນການປ່ອຍຕົວຂອງຜູ້ໃຫ້ບໍລິການຕ້ອງສາມາດກໍານົດອຸປະສັກໃນການໄຫຼອອກແລະກໍານົດວັນທີໂດຍປະມານຂອງການປ່ອຍ. ຕາມການຮ້ອງຂໍຂອງ KP, ຜູ້ໃຫ້ບໍລິການຈະສົ່ງເອກະສານຂະບວນການວາງແຜນການລະບາຍ.
- ຜູ້ວາງແຜນການປ່ອຍຕົວຂອງຜູ້ໃຫ້ບໍລິການ, ໃນການປຶກສາຫາລືກັບຜູ້ປະສານງານການດູແລ, ຈະຈັດແຈງແລະປະສານງານການຂົນສົ່ງ, DME, ການນັດຫມາຍຕິດຕາມ, ການສົ່ງຕໍ່ທີ່ເຫມາະສົມກັບການບໍລິການຊຸມຊົນ, ແລະການບໍລິການອື່ນໆທີ່ຮ້ອງຂໍໂດຍ KP.
- ຜູ້ໃຫ້ບໍລິການຕ້ອງຮ້ອງຂໍການອະນຸຍາດກ່ອນການເບິ່ງແຍງທີ່ຈໍາເປັນທາງດ້ານການປິ່ນປົວຫຼັງຈາກການໄຫຼອອກ.
UM ຂໍ້ມູນ
ເພື່ອອໍານວຍຄວາມສະດວກໃນການຄວບຄຸມຂອງ KP UM, ຜູ້ໃຫ້ບໍລິການອາດຈະຖືກຮ້ອງຂໍໃຫ້ສະຫນອງຂໍ້ມູນໃຫ້ແກ່ພະນັກງານຂອງ KP UM ກ່ຽວກັບສະຖານທີ່ຂອງຜູ້ໃຫ້ບໍລິການ. ຂໍ້ມູນເພີ່ມເຕີມດັ່ງກ່າວອາດຈະປະກອບມີ, ແຕ່ບໍ່ຈໍາກັດ, ຂໍ້ມູນຕໍ່ໄປນີ້:
- ຈໍານວນການຮັບຄົນເຈັບໃນ
- ຈຳນວນການຮັບຄົນເຈັບພາຍໃນ 7 ມື້ທີ່ຜ່ານມາ
- ຈໍານວນການເປີດພະແນກສຸກເສີນ
- ປະເພດແລະຈໍານວນຂອງຂັ້ນຕອນການປະຕິບັດ
- ຈໍານວນທີ່ປຶກສາ
- ຈໍານວນສະມາຊິກທີ່ເສຍຊີວິດ
- ຈໍານວນການສົບ
- ALOS
- ການຮັບປະກັນຄຸນນະພາບ / Peer Review ຂະບວນການ
- ຈໍານວນກໍລະນີ Reviewed
- ການປະຕິບັດສຸດທ້າຍສໍາລັບແຕ່ລະກໍລະນີ reviewed
- ສະມາຊິກຄະນະກໍາມະ (ການມີສ່ວນຮ່ວມຍ້ອນວ່າມັນກ່ຽວຂ້ອງກັບສະມາຊິກແລະພຽງແຕ່ໂດຍເງື່ອນໄຂຂອງສັນຍາຂອງທ່ານ)
- ການນໍາໃຊ້ຕົວແທນ psychopharmacological
- ຂໍ້ມູນທີ່ກ່ຽວຂ້ອງອື່ນໆທີ່ KP ອາດຈະຮ້ອງຂໍ
ການຄຸ້ມຄອງກໍລະນີ
- ຜູ້ປະສານງານການດູແລເຮັດວຽກກັບຜູ້ໃຫ້ບໍລິການປິ່ນປົວເພື່ອພັດທະນາ ແລະຈັດຕັ້ງປະຕິບັດແຜນການດູແລສໍາລັບສະມາຊິກທີ່ເຈັບປ່ວຍໜັກ, ຊໍາເຮື້ອ ຫຼືບາດເຈັບ. ພະນັກງານຄຸ້ມຄອງກໍລະນີຂອງ KP ອາດຈະປະກອບມີພະຍາບານແລະພະນັກງານສັງຄົມ, ຜູ້ທີ່ຊ່ວຍໃນການຈັດແຈງການດູແລໃນການຕັ້ງຄ່າທີ່ເຫມາະສົມທີ່ສຸດແລະຊ່ວຍປະສານງານຊັບພະຍາກອນແລະການບໍລິການອື່ນໆ.
- PCP ສືບຕໍ່ຮັບຜິດຊອບໃນການຄຸ້ມຄອງການດູແລໂດຍລວມຂອງສະມາຊິກ. ມັນເປັນຄວາມຮັບຜິດຊອບຂອງຜູ້ໃຫ້ບໍລິການທີ່ຈະສົ່ງບົດລາຍງານໄປຫາແພດທີ່ອ້າງອີງ, ລວມທັງ PCP, ຂອງການປຶກສາຫາລືໃດໆກັບ, ຫຼືການປິ່ນປົວທີ່ສົ່ງກັບສະມາຊິກ. ນີ້ລວມມີການຮ້ອງຂໍການອະນຸຍາດຫຼືການລວມສະມາຊິກໃນໂຄງການການຄຸ້ມຄອງກໍລະນີ.
ຄໍາແນະນໍາດ້ານການປະຕິບັດທາງດ້ານການຊ່ວຍ
ຂໍ້ແນະນຳການປະຕິບັດທາງຄລີນິກ (CPGs)
- ຄໍາແນະນໍາດ້ານການປະຕິບັດທາງດ້ານການຊ່ວຍ (CPGs) ແມ່ນການອ້າງອິງທາງດ້ານຄລີນິກທີ່ໃຊ້ໃນການສຶກສາແລະສະຫນັບສະຫນູນການຕັດສິນໃຈທາງດ້ານຄລີນິກໂດຍຜູ້ປະຕິບັດຢູ່ໃນຈຸດຂອງການດູແລໃນການສະຫນອງການບໍລິການສຸຂະພາບແບບສ້ວຍແຫຼມ, ຊໍາເຮື້ອ, ແລະພຶດຕິກໍາ. ການນໍາໃຊ້ CPGs ໂດຍຜູ້ປະຕິບັດແມ່ນການຕັດສິນໃຈ. ຢ່າງໃດກໍ່ຕາມ, CPGs ສາມາດຊ່ວຍຜູ້ໃຫ້ບໍລິການໃນການໃຫ້ສະມາຊິກມີການດູແລທີ່ອີງໃສ່ຫຼັກຖານທີ່ສອດຄ່ອງກັບມາດຕະຖານການດູແລທີ່ໄດ້ຮັບການຍອມຮັບຢ່າງເປັນມືອາຊີບ.
- ການພັດທະນາຂອງ CPGs ແມ່ນຖືກກໍານົດແລະຈັດລໍາດັບຄວາມສໍາຄັນຕາມເງື່ອນໄຂທີ່ໄດ້ກໍານົດໄວ້, ເຊິ່ງປະກອບມີຄົນເຈັບຈໍານວນຫນຶ່ງທີ່ໄດ້ຮັບຜົນກະທົບຈາກເງື່ອນໄຂ / ຄວາມຕ້ອງການສະເພາະໃດຫນຶ່ງ, ຄຸນນະພາບຂອງການດູແລແລະການປ່ຽນແປງທາງດ້ານການຊ່ວຍຫຼາຍເກີນໄປ, ບັນຫາກົດລະບຽບ, ຜົນປະໂຫຍດຂອງຜູ້ຈ່າຍ, ຄ່າໃຊ້ຈ່າຍ, ຄວາມຕ້ອງການໃນການດໍາເນີນງານ, ຄໍາສັ່ງຂອງຜູ້ນໍາ, ແລະ. ສິດທິພິເສດ.
- ແພດແລະຜູ້ປະຕິບັດອື່ນໆມີສ່ວນຮ່ວມໃນການກໍານົດຫົວຂໍ້ CPG, ເຊັ່ນດຽວກັນກັບການພັດທະນາ, review, ແລະການຮັບຮອງຂອງ CPGs ທັງຫມົດ. ທີມງານ CPG ປະກອບມີແພດຫມໍຫຼັກ, ຫຼາຍວິຊາທີ່ເປັນຕົວແທນຂອງຜູ້ຊ່ຽວຊານດ້ານການແພດທີ່ໄດ້ຮັບຜົນກະທົບຫຼາຍທີ່ສຸດຈາກຫົວຂໍ້ CPG, ເຊັ່ນດຽວກັນກັບຜູ້ໃຫ້ຄວາມຮູ້ດ້ານສຸຂະພາບ, ແພດການຢາ, ຫຼືຜູ້ຊ່ຽວຊານດ້ານການແພດອື່ນໆ.
- CPGs ໄດ້ຮັບການສະຫນັບສະຫນູນແລະອະນຸມັດໂດຍຫນຶ່ງຫຼືຫຼາຍກຸ່ມຫົວຫນ້າທາງດ້ານການຊ່ວຍ, ເຊັ່ນດຽວກັນກັບໂດຍຜູ້ອໍານວຍການທາງການແພດຄໍາແນະນໍາ. ຂໍ້ແນະນໍາທີ່ສ້າງຕັ້ງຂຶ້ນແມ່ນເປັນປົກກະຕິ reviewed ແລະປັບປຸງ. CPGs ສາມາດໃຊ້ໄດ້ໂດຍການຕິດຕໍ່ MSCC ຫຼືແພດແຜນການທີ່ອ້າງອີງ.
ບໍລິການຮ້ານຂາຍຢາ/ສູດຢາ
KP ໄດ້ພັດທະນາໂຄງການຢາທີ່ມີຄຸນນະພາບ, ປະຫຍັດຕົ້ນທຶນ, ເຊິ່ງລວມມີການປິ່ນປົວແລະການຄຸ້ມຄອງສູດ. ຄະນະກຳມະການການຢາແລະປິ່ນປົວພະຍາດໃນພາກພື້ນ (P&T) reviews ແລະສົ່ງເສີມການນໍາໃຊ້ການປິ່ນປົວຢາທີ່ປອດໄພທີ່ສຸດ, ປະສິດທິຜົນທີ່ສຸດ, ແລະປະຫຍັດຄ່າໃຊ້ຈ່າຍ, ແລະແບ່ງປັນ "ການປະຕິບັດທີ່ດີທີ່ສຸດ" ກັບທຸກຂົງເຂດ KP. ຂະບວນການປະເມີນຜົນຂອງຄະນະກໍາມະການ P&T ພາກພື້ນແມ່ນໃຊ້ເພື່ອພັດທະນາສູດສູດຢາ KP (ສູດສູດ) ທີ່ໃຊ້ໄດ້ສໍາລັບຜູ້ປະຕິບັດ KP. ຜູ້ປະຕິບັດສັນຍາໄດ້ຖືກຊຸກຍູ້ໃຫ້ໃຊ້ແລະອ້າງອີງໃສ່ສູດຢາຂອງພາກພື້ນໃນເວລາທີ່ສັ່ງຢາສໍາລັບສະມາຊິກ (ມີຢູ່ໃນ http://kp.org/formulary). ນະໂຍບາຍການຄຸ້ມຄອງຢາ ແລະຜົນປະໂຫຍດສາມາດພົບໄດ້ທີ່: https://kpnortherncal.policytech.com/ ພາຍໃຕ້ພາກ, ນະໂຍບາຍຢາ: ຜົນປະໂຫຍດການຄຸ້ມຄອງຢາ.
- ສໍາລັບສະມາຊິກ KP Medi-Cal ທີ່ບໍ່ມີທາງເລືອກ, ການຄຸ້ມຄອງຕົ້ນຕໍ, ຢາທີ່ຈໍາເປັນທາງການແພດ, ການສະຫນອງ, ແລະອາຫານເສີມແມ່ນຄຸ້ມຄອງໂດຍ DHCS, ບໍ່ແມ່ນ KP. ການຄຸ້ມຄອງແມ່ນອີງໃສ່ຂໍ້ແນະນຳລາຍຊື່ຢາຂອງສັນຍາ DHCS ແລະເງື່ອນໄຂການຄຸ້ມຄອງ Medi-Cal. ແບບຟອມຢາຂອງ DHCS, ເອີ້ນວ່າບັນຊີຢາສັນຍາ, ສາມາດເຂົ້າເຖິງອອນໄລນ໌ໄດ້ທີ່: https://medi-calrx.dhcs.ca.gov/home/cdl/.
ຜົນປະໂຫຍດທາງຮ້ານຂາຍຢາ
ການບໍລິການຮ້ານຂາຍຢາມີໃຫ້ສໍາລັບສະມາຊິກທີ່ມີແຜນຜົນປະໂຫຍດທີ່ສະຫນອງການຄຸ້ມຄອງສໍາລັບໂຄງການຢາຕາມໃບສັ່ງແພດ. ສໍາລັບຂໍ້ມູນກ່ຽວກັບແຜນຜົນປະໂຫຍດສະເພາະຂອງສະມາຊິກ, ກະລຸນາຕິດຕໍ່ MSCC.
ການຕື່ມໃບສັ່ງຢາ
- Formulary ສາມາດເຂົ້າເຖິງອອນໄລນ໌ໃນຮູບແບບທີ່ສາມາດຄົ້ນຫາໄດ້. ມັນສະຫນອງບັນຊີລາຍຊື່ຂອງຢາທີ່ໄດ້ຮັບການອະນຸມັດສໍາລັບການນໍາໃຊ້ທົ່ວໄປໂດຍສັ່ງໃຫ້ຜູ້ປະຕິບັດ. ສໍາລັບການເຂົ້າເຖິງສະບັບອອນໄລນ໌ຂອງ Formulary ໃນອິນເຕີເນັດຫຼືການຮ້ອງຂໍສໍາເນົາເຈ້ຍ, ກະລຸນາເບິ່ງຄໍາແນະນໍາໃນຕອນທ້າຍຂອງພາກນີ້.
- ຮ້ານຂາຍຢາ KP ບໍ່ໄດ້ກວມເອົາໃບສັ່ງຢາທີ່ຂຽນໂດຍແພດທີ່ບໍ່ແມ່ນແຜນ ເວັ້ນເສຍແຕ່ວ່າໄດ້ຮັບການອະນຸມັດໃຫ້ການດູແລໂດຍແພດທີ່ບໍ່ແມ່ນແຜນນັ້ນ. ກະລຸນາເຕືອນສະມາຊິກພວກເຂົາເຈົ້າຕ້ອງນໍາເອົາສໍາເນົາຂອງການອະນຸຍາດຂອງເຂົາເຈົ້າໄປຮ້ານຂາຍຢາ KP ໃນເວລາທີ່ຕື່ມຂໍ້ມູນຕາມໃບສັ່ງ. ໃນສະຖານະການທີ່ຈໍາກັດ, ສະມາຊິກອາດມີການອອກແບບແຜນຜົນປະໂຫຍດທີ່ກວມເອົາໃບສັ່ງແພດຈາກຜູ້ໃຫ້ບໍລິການທີ່ບໍ່ແມ່ນ KP, ເຊັ່ນ: ສໍາລັບຢາປິ່ນປົວທາງຈິດປະສາດຫຼືຢາ IVF.
- ຄາດວ່າຜູ້ປະຕິບັດການຈະສັ່ງຢາທີ່ລວມຢູ່ໃນສູດການຍົກເວັ້ນຢ່າງຫນ້ອຍຫນຶ່ງຂໍ້ຍົກເວັ້ນທີ່ລະບຸໄວ້ໃນ "ການສັ່ງຢາທີ່ບໍ່ແມ່ນສູດ" ໃນພາກນີ້. ຖ້າມີຄວາມຕ້ອງການທີ່ຈະສັ່ງຢາທີ່ບໍ່ແມ່ນຮູບແບບ, ເຫດຜົນການຍົກເວັ້ນຕ້ອງໄດ້ຮັບການລະບຸໄວ້ໃນໃບສັ່ງແພດ.
- ສະມາຊິກອາດຈະຮ້ອງຂໍໃຫ້ມີຂໍ້ຍົກເວັ້ນ Formulary ໂດຍການຕິດຕໍ່ກັບແພດ KP ຂອງເຂົາເຈົ້າໂດຍກົງຜ່ານຂໍ້ຄວາມທີ່ປອດໄພ ຫຼືຜ່ານ MSCC ແລະໂດຍທົ່ວໄປແລ້ວຈະໄດ້ຮັບການຕອບສະຫນອງ, ລວມທັງເຫດຜົນສໍາລັບການປະຕິເສດໃດໆ, ພາຍໃນ 2 ວັນເຮັດວຽກຈາກການໄດ້ຮັບຄໍາຮ້ອງຂໍ.
- ສະມາຊິກຈະຕ້ອງຮັບຜິດຊອບຈ່າຍຄ່າຢາທັງໝົດຂອງເຂົາເຈົ້າ ຖ້າຢາທີ່ຮ້ອງຂໍແມ່ນ (i) ຢາທີ່ບໍ່ແມ່ນຮູບແບບທີ່ບໍ່ຕ້ອງການໂດຍສະພາບສຸຂະພາບຂອງເຂົາເຈົ້າ, (ii) ຍົກເວັ້ນຈາກການຄຸ້ມຄອງ (ເຊັ່ນ: ການໃຊ້ເຄື່ອງສໍາອາງ), ຫຼື (iii) ບໍ່ໄດ້ກໍານົດ. ໂດຍຜູ້ຮັບອະນຸຍາດ ຫຼືຜູ້ໃຫ້ບໍລິການແຜນການ. ຄໍາຖາມໃດໆຄວນຈະຖືກສົ່ງໄປຫາ MSCC.
ການສັ່ງຢາທີ່ບໍ່ແມ່ນສູດ
ຢາເສບຕິດທີ່ບໍ່ແມ່ນຮູບແບບແມ່ນຢາທີ່ຍັງບໍ່ທັນໄດ້ reviewed, ແລະຢາເຫຼົ່ານັ້ນທີ່ໄດ້ຮັບການ reviewed ແຕ່ໃຫ້ສະຖານະພາບທີ່ບໍ່ແມ່ນຮູບແບບໂດຍຄະນະກໍາມະການ P&T ພາກພື້ນ. ຢ່າງໃດກໍ່ຕາມ, ສະຖານະການທີ່ລະບຸໄວ້ຂ້າງລຸ່ມນີ້ອາດຈະອະນຸຍາດໃຫ້ຢາທີ່ບໍ່ແມ່ນຮູບແບບໄດ້ຮັບການຄຸ້ມຄອງໂດຍຜົນປະໂຫຍດຢາຂອງສະມາຊິກ.
- ສະມາຊິກໃໝ່
ຖ້າຕ້ອງການ ແລະແຜນຜົນປະໂຫຍດຂອງສະມາຊິກໃຫ້, ສະມາຊິກໃໝ່ອາດຈະໄດ້ຮັບການຄຸ້ມຄອງສຳລັບການສະໜອງເບື້ອງຕົ້ນ (ເຖິງ 100 ມື້ສຳລັບສະມາຊິກການຄ້າ ແລະ ການສະໜອງຢາຢ່າງໜ້ອຍໜຶ່ງເດືອນສຳລັບສະມາຊິກ Medicare) ຂອງຢາ “ທີ່ບໍ່ແມ່ນສູດ” ທີ່ກຳນົດໄວ້ກ່ອນໜ້ານີ້ເພື່ອອະນຸຍາດໃຫ້. ເວລາສະມາຊິກເພື່ອນັດພົບຜູ້ໃຫ້ບໍລິການ KP. ຖ້າສະມາຊິກບໍ່ເຫັນຜູ້ໃຫ້ບໍລິການ KP ພາຍໃນ 90 ມື້ທຳອິດຂອງການລົງທະບຽນ, ພວກເຂົາຕ້ອງຈ່າຍເຕັມລາຄາສຳລັບການຕື່ມຢາທີ່ບໍ່ມີຮູບແບບ. - ສະມາຊິກທີ່ມີຢູ່ແລ້ວ
ຢາທີ່ບໍ່ແມ່ນຮູບແບບອາດຈະຖືກກໍານົດໃຫ້ສະມາຊິກຖ້າພວກເຂົາມີອາການແພ້, ຄວາມບໍ່ທົນທານຕໍ່, ຫຼືຄວາມລົ້ມເຫຼວຂອງການປິ່ນປົວທີ່ມີທາງເລືອກສູດທັງຫມົດຫຼືມີຄວາມຕ້ອງການພິເສດທີ່ຮຽກຮ້ອງໃຫ້ສະມາຊິກໄດ້ຮັບຢາທີ່ບໍ່ແມ່ນສູດ. ເພື່ອໃຫ້ສະມາຊິກສືບຕໍ່ໄດ້ຮັບຢາທີ່ບໍ່ແມ່ນຮູບແບບທີ່ໄດ້ກວມເອົາພາຍໃຕ້ຜົນປະໂຫຍດຂອງຢາຂອງເຂົາເຈົ້າ, ເຫດຜົນການຍົກເວັ້ນຕ້ອງໄດ້ຮັບການລະບຸໄວ້ໃນໃບສັ່ງແພດ.
ໝາຍເຫດ:
ໂດຍທົ່ວໄປແລ້ວ, ຢາທີ່ບໍ່ແມ່ນຮູບແບບແມ່ນບໍ່ມີຢູ່ໃນຮ້ານຂາຍຢາ KP. ດັ່ງນັ້ນ, ກ່ອນທີ່ຈະສັ່ງຢາທີ່ບໍ່ມີຮູບແບບ, ໃຫ້ໂທຫາຮ້ານຂາຍຢາເພື່ອກວດສອບວ່າຢາມີຢູ່ໃນບ່ອນນັ້ນ. ແບບຟອມ KP ອາດຈະພົບໄດ້ທີ່ http://kp.org/formulary.
- ຮ້ານຂາຍຢາ
ຮ້ານຂາຍຢາ KP ສະຫນອງການບໍລິການທີ່ຫຼາກຫຼາຍລວມທັງ: ການຕື່ມໃບສັ່ງຢາໃຫມ່, ການໂອນໃບສັ່ງຢາຈາກຮ້ານຂາຍຢາອື່ນ, ແລະສະຫນອງການຕື່ມຂໍ້ມູນແລະການປຶກສາຫາລືຢາ. - ການເຕີມເງິນໂທລະສັບ ແລະອິນເຕີເນັດ
- ສະມາຊິກອາດຈະຮ້ອງຂໍການຕື່ມເງິນຕາມໃບສັ່ງຢາຂອງເຂົາເຈົ້າ, ໂດຍມີຫຼືບໍ່ມີການເຕີມເງິນທີ່ຍັງເຫຼືອ, ໂດຍການໂທຫາໝາຍເລກການເຕີມເງິນຂອງຮ້ານຂາຍຢາຢູ່ໃນປ້າຍຕາມໃບສັ່ງແພດຂອງເຂົາເຈົ້າ. ການຮ້ອງຂໍໂທລະສັບທັງໝົດຄວນມີຊື່ສະມາຊິກ, MRN, ເບີໂທລະສັບໃນມື້, ໝາຍເລກໃບສັ່ງແພດ, ແລະຂໍ້ມູນບັດເຄຣດິດ ຫຼືບັດເດບິດ.
- ສະມາຊິກຍັງສາມາດຕື່ມໃບສັ່ງຢາຂອງເຂົາເຈົ້າອອນໄລນ໌ໂດຍການເຂົ້າຫາສະມາຊິກ KP webສະຖານທີ່ຢູ່ http://www.kp.org/refill.
- ຄໍາສັ່ງທາງໄປສະນີ
- ສະມາຊິກທີ່ໄດ້ຮັບຜົນປະໂຫຍດຈາກຢາຕາມໃບສັ່ງແພດແມ່ນມີສິດທີ່ຈະໃຊ້ບໍລິການ KP “ຕາມໃບສັ່ງແພດທາງໄປສະນີ”. ສໍາລັບຂໍ້ມູນເພີ່ມເຕີມກ່ຽວກັບໃບສັ່ງຢາທາງເມລ, ກະລຸນາຕິດຕໍ່ຫາຮ້ານຂາຍຢາ Mail Order ໄດ້ທີ່ 888-218-6245.
- ຄວນສັ່ງຢາບຳລຸງຮັກສາເທົ່ານັ້ນເພື່ອຈັດສົ່ງທາງໄປສະນີ. ໃບສັ່ງຢາແບບສ້ວຍແຫຼມເຊັ່ນຢາຕ້ານເຊື້ອຫຼືຢາປິ່ນປົວຄວນໄດ້ຮັບຜ່ານຮ້ານຂາຍຢາ KP ເພື່ອຫຼີກເວັ້ນການຊັກຊ້າໃນການປິ່ນປົວ.
- ຫ້າມໃຊ້ຢາເສບຕິດ
ຢາບາງຊະນິດ (ເຊັ່ນ: ການປິ່ນປົວດ້ວຍທາງເຄມີ) ຖືກຈຳກັດໃຫ້ສັ່ງໂດຍຜູ້ຊ່ຽວຊານ KP ທີ່ໄດ້ຮັບອະນຸມັດເທົ່ານັ້ນ. ຢາທີ່ຈໍາກັດແມ່ນໄດ້ບັນທຶກໄວ້ໃນສູດ. ຖ້າທ່ານມີຄໍາຖາມໃດໆກ່ຽວກັບການສັ່ງຢາທີ່ຈໍາກັດ, ກະລຸນາໂທຫາຮ້ານຂາຍຢາຕົ້ນຕໍທີ່ສະຖານທີ່ KP ທ້ອງຖິ່ນ. - ສະຖານະການສຸກເສີນ
- ຖ້າຕ້ອງການຢາສຸກເສີນໃນເວລາທີ່ຮ້ານຂາຍຢາ KP ບໍ່ເປີດ, ສະມາຊິກອາດຈະໃຊ້ຮ້ານຂາຍຢາຢູ່ນອກ KP. ເນື່ອງຈາກສະມາຊິກຈະຕ້ອງຈ່າຍລາຄາຂາຍຍ່ອຍເຕັມທີ່ໃນສະຖານະການນີ້, ພວກເຂົາຄວນຈະຖືກແນະນໍາໃຫ້ດາວໂຫລດແບບຟອມການຮ້ອງຂໍຢູ່ໃນ KP.org ຫຼືໂທຫາບໍລິການສະມາຊິກທີ່ 800-464-4000 (TTY: 711) ເພື່ອຂໍເອົາແບບຟອມການຮ້ອງຂໍເງິນຄືນສໍາລັບຄ່າໃຊ້ຈ່າຍຕາມໃບສັ່ງແພດຫນ້ອຍກວ່າການຈ່າຍເງິນຮ່ວມ, ການປະກັນໄພຮ່ວມແລະ / ຫຼືການຫັກອອກ.
(ບາງຄັ້ງເອີ້ນວ່າການແບ່ງປັນຄ່າໃຊ້ຈ່າຍສະມາຊິກ) ເຊິ່ງອາດຈະນໍາໃຊ້. - ມັນເປັນຄວາມຮັບຜິດຊອບຂອງທ່ານທີ່ຈະສົ່ງການຮຽກຮ້ອງລາຍການສໍາລັບການບໍລິການທີ່ສະຫນອງໃຫ້ກັບສະມາຊິກຢ່າງຄົບຖ້ວນແລະທັນເວລາໂດຍຂໍ້ຕົກລົງຂອງທ່ານ, ຄູ່ມືຜູ້ໃຫ້ບໍລິການນີ້, ແລະກົດຫມາຍທີ່ກ່ຽວຂ້ອງ. KFHP ຮັບຜິດຊອບຕໍ່ການຈ່າຍເງິນຂອງການຮຽກຮ້ອງໂດຍຂໍ້ຕົກລົງຂອງທ່ານ. ກະລຸນາຮັບຊາບວ່າຄູ່ມືຜູ້ສະໜອງສະບັບນີ້ບໍ່ໄດ້ກ່າວເຖິງການຍື່ນຂໍເງິນປະກັນຕົວ ຫຼື ຜະລິດຕະພັນທີ່ໃຫ້ທຶນດ້ວຍຕົນເອງທີ່ຂຽນ ຫຼື ບໍລິຫານໂດຍບໍລິສັດປະກັນໄພ Kaiser Permanente (KPIC).
- ຖ້າຕ້ອງການຢາສຸກເສີນໃນເວລາທີ່ຮ້ານຂາຍຢາ KP ບໍ່ເປີດ, ສະມາຊິກອາດຈະໃຊ້ຮ້ານຂາຍຢາຢູ່ນອກ KP. ເນື່ອງຈາກສະມາຊິກຈະຕ້ອງຈ່າຍລາຄາຂາຍຍ່ອຍເຕັມທີ່ໃນສະຖານະການນີ້, ພວກເຂົາຄວນຈະຖືກແນະນໍາໃຫ້ດາວໂຫລດແບບຟອມການຮ້ອງຂໍຢູ່ໃນ KP.org ຫຼືໂທຫາບໍລິການສະມາຊິກທີ່ 800-464-4000 (TTY: 711) ເພື່ອຂໍເອົາແບບຟອມການຮ້ອງຂໍເງິນຄືນສໍາລັບຄ່າໃຊ້ຈ່າຍຕາມໃບສັ່ງແພດຫນ້ອຍກວ່າການຈ່າຍເງິນຮ່ວມ, ການປະກັນໄພຮ່ວມແລະ / ຫຼືການຫັກອອກ.
ເອກະສານ / ຊັບພະຍາກອນ
 |
KAISER PERMANENTE ໂຄງການການຄຸ້ມຄອງການນໍາໃຊ້ແລະການຄຸ້ມຄອງຊັບພະຍາກອນ [pdf] ຄູ່ມືເຈົ້າຂອງ ໂຄງການການຄຸ້ມຄອງການນໍາໃຊ້ແລະການຄຸ້ມຄອງຊັບພະຍາກອນ, ໂຄງການການຄຸ້ມຄອງແລະການຄຸ້ມຄອງຊັບພະຍາກອນ, ໂຄງການການຄຸ້ມຄອງຊັບພະຍາກອນ, ໂຄງການການຄຸ້ມຄອງ, ໂຄງການ |




